Tachycardie supraventriculaire
Auteur:
Dr méd. Stephan Andreas Müller-Burri
Klinik für Kardiologie
Stadtspital Triemli
Zürich
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Les tachycardies paroxystiques supraventriculaires régulières apparaissent généralement chez des patients sans cardiopathie structurelle. Dans cet article, nous discutons de l’importance des médicaments antiarythmiques et de l’ablation par cathéter dans le traitement aigu et à long terme de ces troubles du rythme cardiaque généralement bénins, mais très perturbants.
Keypoints
-
Les tachycardies paroxystiques supraventriculaires régulières surviennent généralement chez des patients sans cardiopathie structurelle, indépendamment de l’âge.
-
La documentation du trouble du rythme par ECG est essentielle au diagnostic et au traitement.
-
Les tachycardies hémodynamiquement stables peuvent être converties en rythme sinusal par des manœuvres vagales ou de l’adénosine en bolus IV.
-
Pour le traitement chronique, l’ablation par cathéter est une option de traitement efficace et sûre, supérieure aux antiarythmiques.
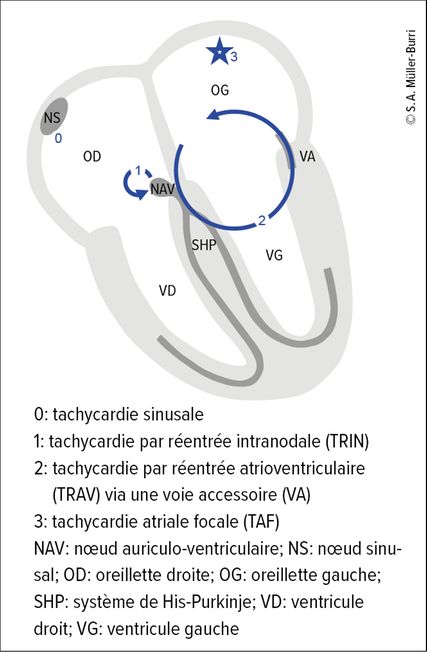
Fig. 1: Différents mécanismes des tachycardies supraventriculaires (adapté de Brugada J et al. 2019)1
La classification des tachycardies supraventriculaires repose sur le mécanisme physiopathologique (Fig.1).1,2 La tachycardie sinusale est la plus fréquente et correspond dans la plupart des cas à une réaction physiologique visant à augmenter le débit cardiaque en fonction des besoins. La tachycardie par réentrée intranodale (TRIN) et la tachycardie par réentrée atrioventriculaire (TRAV) sont attribuables à un mécanisme de réentrée entre les oreillettes et les ventricules. Les tachycardies atriales focales (TAF), quant à elles, sont déclenchées par une activité électrique rapide partant d’une petite région atriale.
La prévalence de ces trois formes de tachycardie supraventriculaire est de 2,25/1000 personnes et l’incidence, de 35/100000 personnes-années.2 Le rapport femmes:hommes est de 70:30 pour la TRIN et de 45:55 pour la TRAV. Les TAF sont également plus fréquentes chez les hommes que chez les femmes.1
L’objectif de cet article est de résumer les points pertinents pour la pratique quotidienne 1) sur le traitement aigu et 2) sur la prise en charge à long terme des patient·es souffrant de tachycardie supraventriculaire et 3) de discuter finalement de situations cliniques spécifiques, comme la préexcitation ventriculaire asymptomatique, le traitement à un âge avancé et pendant la grossesse ainsi que les recommandations relatives au sport.
Les directives européennes sur les tachycardies supraventriculaires1 traitent également du flutter auriculaire, qui est généralement un mécanisme de macroréentrée auriculaire. Le flutter auriculaire et la fibrillation auriculaire étant très proches, tant sur le plan physiopathologique que sur celui de la prise en charge clinique, ce trouble du rythme n’est pas traité dans le présent article, en référence aux directives correspondantes.3
Traitement aigu
Les patients atteints de tachycardie paroxystique supraventriculaire (TPSV) se rendent aux urgences ou au cabinet médical á cause de palpitations associées à une faiblesse, une dyspnée, des douleurs thoraciques, des vertiges et de l’anxiété. Les syncopes ou l’insuffisance cardiaque manifeste sont en revanche des symptômes moins caractéristiques.
La première et la plus importante mesure diagnostique est la documentation du rythme au moyen d’un ECG. C’est la seule manière de distinguer un trouble du rythme cardiaque de la multitude d’autres causes de palpitations. Il faut ensuite convertir la tachycardie en rythme sinusal (RS), la cardioversion électrique étant la seule option sûre en cas d’instabilité hémodynamique.1
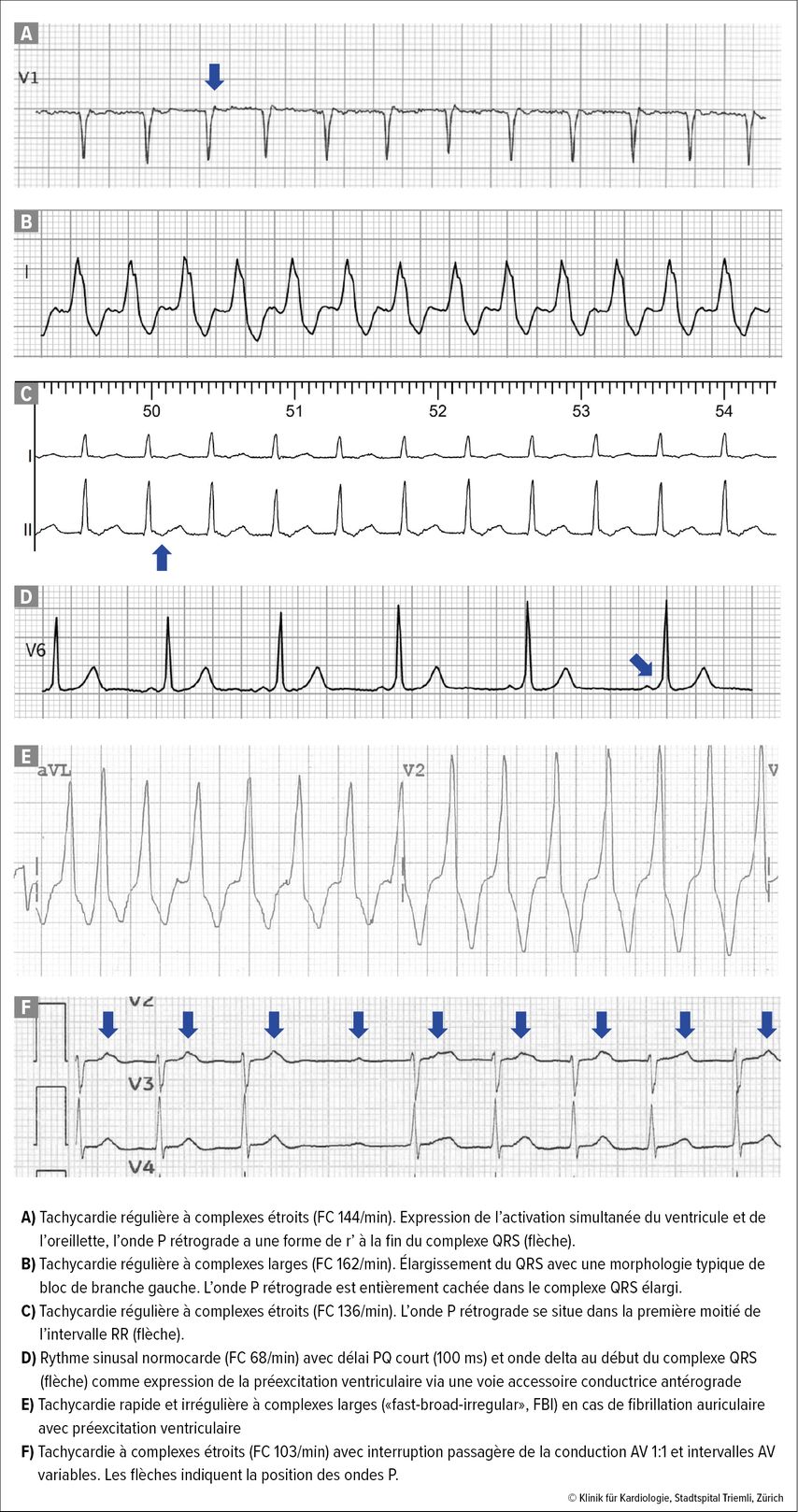
Dans les situations hémodynamiquement stables, une tachycardie à complexes étroits (Fig. 2A, 2C) peut faire l’objet d’une tentative de terminaison par une manœuvre de Valsalva ou par l’administration IV d’adénosine, de bêtabloquants ou d’inhibiteurs calciques.1 Pour un diagnostic précis et la poursuite du traitement, il est essentiel de documenter la réaction du trouble du rythme à chacune de ces mesures au moyen d’un ECG et de bandes rythmiques. Comme l’a montré l’étude REVERT, l’efficacité de la manœuvre de Valsalva peut être augmentée de 17% à 43% si le/la patient·e s’allonge et soulève ses jambes après la poussée.4
Si l’ECG révèle une tachycardie à complexes larges, le principal diagnostic différentiel est une tachycardie ventriculaire. En raison d’une conduction AV aberrante, les TPSV peuvent également présenter un complexe QRS >120ms (Fig. 2B). Comme il n’est pas toujours possible de les différencier, en cas de doute, ces tachycardies doivent être traitées comme des tachycardies ventriculaires.2 Dans ces situations également, la documentation par ECG constitue la base du traitement ultérieur.
Fig. 2: Exemples d’ECG de tachycardies supraventriculaires. A) tachycardie par réentrée intranodale (TRIN) caractéristique; B) TRIN caractéristique avec conduction AV aberrante; C) tachycardie par réentrée atrioventriculaire (TRAV) orthodrome; D) rythme sinusal avec préexcitation ventriculaire; E) fibrillation auriculaire avec préexcitation ventriculaire; F) tachycardie auriculaire focale (TAF)
Avec la conversion de la TPSV en rythme sinusal, les troubles se normalisent rapidement dans la plupart des cas, de sorte que les examens complémentaires peuvent être planifiés en ambulatoire. Comme l’a montré une étude observationnelle réalisée à Taïwan, cela vaut également pour les patient·es chez qui la troponine a augmenté dans le cadre de la TPSV.5 Contrairement au syndrome coronarien aigu, la troponine, qui était surtout élevée chez les patients âgés, n’a pas d’importance pronostique dans le cadre d’une TPSV, de sorte qu’un diagnostic d’ischémie n’est pas forcément nécessaire sans autres indices cliniques.
Traitement chronique
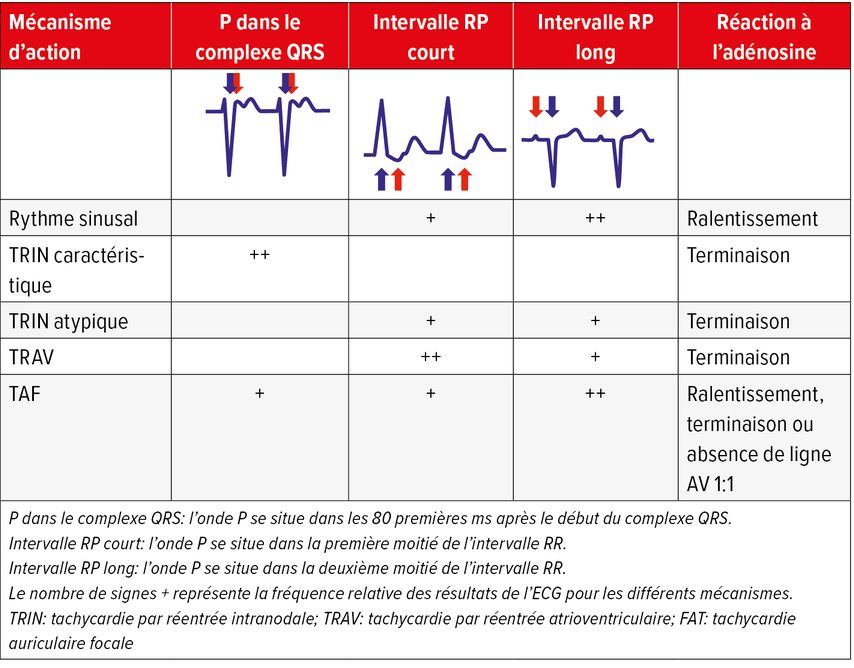
Même si les TPSV surviennent souvent sans cardiopathie structurelle, un bilan cardiologique incluant une échocardiographie fait partie des examens de base. Les ECG de longue durée, les enregistreurs en boucle externes ou les wearables permettant d’enregistrer un ECG sont importants pour établir la corrélation entre les symptômes et le rythme en cas de palpitations.1 Les enregistrements ECG et la réponse de la tachycardie aux interventions thérapeutiques permettent de définir plus précisément le mécanisme du trouble du rythme (Tab. 1, Fig. 2).
L’objectif du traitement chronique est de prévenir l’apparition de la TPSV et d’améliorer ainsi la qualité de vie. En raison du bon pronostic dans la TPSV, les personnes concernées peuvent en principe choisir entre trois options de traitement différentes, indépendamment du diagnostic exact:
-
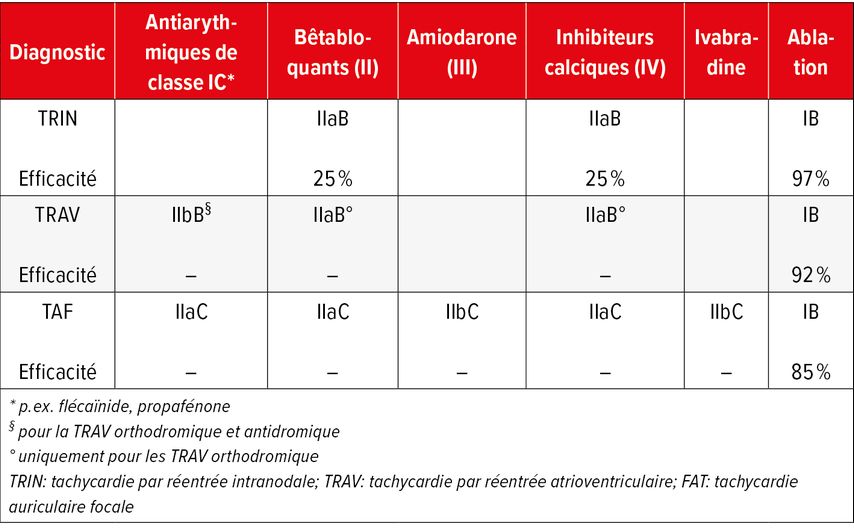
Traitement conservateur: les patient·es qui ne sont que peu perturbé·es par des TPSV rares et oligosymptomatiques ou qui peuvent y mettre fin de manière fiable par des manœuvres vagales n’ont pas besoin de mesures médicales spécifiques, si cela correspond également à leurs attentes.Traitement médicamenteux: même si l’efficacité des médicaments antiarythmiques dans le traitement des TPSV n’a pas été bien étudiée, les directives recommandent les bêtabloquants (classeII) ou les inhibiteurs calciques (classeIV) en prophylaxie de la TRIN, de la TRAV orthodromique et la TAF. Dans ce dernier cas, l’utilisation d’un antiarythmique de classe IC (p.ex. flécaïnide) peut également être tentée. En revanche, l’amiodarone ne doit être utilisée que si toutes les autres options sont impossibles ou infructueuses (Tab. 2).1
-
Traitement interventionnel: si le trouble du rythme doit être traité de manière efficace et durable, l’ablation par cathéter représente le traitement de premier choix dans les trois formes de TPSV (Tab. 2).1 Pendant l’intervention, qui se déroule généralement en ambulatoire, des cathéters de diagnostic sont d’abord placés dans le cœur par voie fémorale, ce qui permet d’induire la TPSV clinique et de l’analyser précisément. Dans la deuxième partie de l’intervention, on procède à une ablation de la structure responsable de la tachycardie. Finalement, le succès du traitement est contrôlé et documenté. Le risque de complication lors de ce traitement est de 1 à 2%.
Tab. 2: Traitement chronique des tachycardies paroxystiques supraventriculaires (indications sur la classe des recommandations ainsi que sur les preuves sous-jacentes selon Brugada J et al. 2019; indications sur l’efficacité tirées de Brugada J et al. 2019 et Katritsis DG et al. 2017)1, 11
Situations particulières
Préexcitation ventriculaire asymptomatique
Une voie accessoire à conduction antérograde entraîne, en fonction de ses propriétés de conduction et de sa localisation, une préexcitation ventriculaire qui se manifeste à l’ECG par un temps de PQ court et une onde delta du complexe QRS (Fig. 2D). La prévalence d’une telle constatation se situe entre 0,15 et 0,25%. Seuls 20% environ des personnes concernées souffrent d’un trouble du rythme cardiaque associé au cours de l’évolution (TRAV 80%, fibrillation auriculaire 20%). Si la voie accessoire présente une vitesse de conduction très rapide, la fibrillation auriculaire peut, dans de rares cas, entraîner une fréquence ventriculaire très élevée (Fig. 2E) et donc une fibrillation ventriculaire. Pour une détermination précise des propriétés de conduction de la voie accessoire en vue d’une stratification du risque, un examen électrophysiologique invasif est généralement nécessaire.1 En raison du faible risque supplémentaire périprocédural, on procède généralement à une ablation de la voie accessoire au cours du même examen. C’est pourquoi, en présence d’une préexcitation ventriculaire, il convient de discuter avec la personne concernée, indépendamment des symptômes, de l’indication d’un examen électrophysiologique invasif avec l’option d’une ablation de la voie accessoire.1
Âge
Alors que l’incidence de la TRAV diminue avec l’âge, elle augmente pour la TRIN et encore plus pour la TAF. Les patient·es âgé·es ne se plaignent généralement pas de palpitations, mais de troubles diffus, survenant par crises, comme une baisse des performances, des vertiges ou une dyspnée. La documentation par ECG pour établir la corrélation entre les symptômes et le rythme est d’autant plus importante. En principe, les TPSV peuvent également faire l’objet d’un traitement conservateur, médicamenteux ou invasif chez les personnes âgées, comme décrit ci-dessus.1 Le risque accru de complications pertinentes dues aux tachycardies ou aux antiarythmiques, en raison des comorbidités et de la polypharmacie généralement présentes, plaide encore davantage pour l’ablation curative par cathéter que chez les personnes plus jeunes, d’autant plus que leurs résultats ne se dégradent pas avec l’âge.6-9
Grossesse
Les TPSV pendant la grossesse sont rares. Le traitement doit tenir compte des risques pour la mère et l’enfant. Les patientes concernées devraient donc être orientées vers un centre tertiaire.1 Dans la mesure du possible, la TPSV devrait faire l’objet d’un traitement prophylactique avant la grossesse par une ablation par cathéter. En situation aiguë, des manœuvres vagales ou de l’adénosine IV peuvent être utilisées pour la terminaison. Après le premier trimestre, un traitement antiarythmique par bêtabloquants β1-sélectifs, le vérapamil ou les antiarythmiques de classe IC est possible dans des cas impératifs (voir Tab.2).1 Enfin, il existe également dans des centres spécialisés la possibilité de procéder à une ablation de la TPSV pendant la grossesse sans radiographie, grâce à des systèmes de navigation 3D spéciaux.1
Sport
Étant donné que les TPSV ont un bon pronostic et qu’elles surviennent généralement chez des personnes ne souffrant pas de cardiopathie structurelle, il n’est pas nécessaire d’imposer aux personnes concernées des restrictions sur les activités sportives quotidiennes. L’ablation par cathéter peut être proposée comme solution curative aux sportifs de haut niveau afin d’éviter des épisodes indésirables qui entravent l’entraînement ou la compétition.10
Résumé
Fig. 3: La documentation du trouble du rythme par ECG est essentielle au diagnostic et au traitement
Les tachycardies paroxystiques supraventriculaires ont généralement un bon pronostic, malgré des symptômes très gênants. En situation aiguë, une tachycardie généralement stable sur le plan hémodynamique peut être convertie en rythme sinusal par des manœuvres vagales ou de l’adénosine IV. Le traitement chronique dépend du degré de souffrance et des souhaits des patient·es, l’ablation par cathéter étant une option de traitement efficace et sûre, supérieure aux antiarythmiques.
Littérature:
1 Brugada J et al.: 2019 ESC Guidelines for the management of patients with supraventricular tachycardia. The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC). Eur Heart J 2020; 41: 655-720 2 Delacrétaz E: Clinical practice. Supraventricular tachycardia. N Engl J Med 2006; 354: 1039-51 3 Hindricks G et al.: 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS): The Task Force for the diagnosis and management of atrial fibrillation of the European Society of Cardiology (ESC). Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. Eur Heart J 2020; 42: 373-498 4 Appelboam A et al.: Postural modification to the standard Valsalva manoeuvre for emergency treatment of supraventricular tachycardias (REVERT): a randomised controlled trial. Lancet 2015; 386: 1747-53 5 Chen JL et al.: Prognostic value of cardiac troponin in elderly patients with paroxysmal supraventricular tachycardia: A multicenter study. Am J Emerg Med 2023; 69: 167-72 6 Epstein LM et al.: Radiofrequency catheter ablation in the treatment of supraventricular tachycardia in the elderly. J Am Coll Cardiol 1994; 23: 1356-62 7 Zado ES et al.: Efficacy and safety of catheter ablation in octogenarians. J Am Coll Cardiol 2000; 35: 458-62 8 Rostock T et al.: Efficacy and safety of radiofrequency catheter ablation of atrioventricular nodal reentrant tachycardia in the elderly. J Cardiovasc Electrophysiol 2005; 16: 608-10 9 Brembilla-Perrot B et al.: Influence of advancing age on clinical presentation, treatment efficacy and safety, and long-term outcome of inducible paroxysmal supraventricular tachycardia without pre-excitation syndromes: A cohort study of 1960 patients included over 25 years. PLoS ONE 2018; 13: e0187895 10 Heidbuchel H et al.: Recommendations for participation in leisure-time physical activity and competitive sports in patients with arrhythmias and potentially arrhythmogenic conditions: Part 1: Supraventricular arrhythmias. A position statement of the Section of Sports Cardiology and Exercise from the European Association of Preventive Cardiology (EAPC) and the European Heart Rhythm Association (EHRA), both associations of the European Society of Cardiology. Eur J Prev Cardiol 2021; 28: 1539-51 11 Katritsis DG et al.: Catheter ablation vs. antiarrhythmic drug therapy in patients with symptomatic atrioventricular nodal re-entrant tachycardia: a randomized, controlled trial. Europace 2017; 19: 602-6
Das könnte Sie auch interessieren:
Le diabète de type 2 peut être prévenu
Une activité physique accrue, un changement des habitudes alimentaires et une perte de poids réduisent le risque de diabète ou peuvent même conduire à une rémission du diabète de type 2 ...
Points forts de l’ESC sur l’amylosecardiaque
La simplification de l’algorithme diagnostique, le renforcement de l’attention portée à la maladie et l’énorme augmentation du nombre d’options thérapeutiques ont permis des progrès ...
Sarcopénie chez les patient·es atteint·es de cirrhose
La sarcopénie est une maladie musculaire progressive qui s’accompagne d’une perte de masse et de fonction musculaires. Bien qu’environ un tiers des patient·es atteint·es de cirrhose ...