Nouvelles connaissances sur le microbiome et les maladies du pancréas
Auteurs:
Pr Dr méd. Albrecht Neeße
Dr méd. Christoph Ammer-Herrmenau
Gastroentérologie, oncologie gastro-intestinale et endocrinologie
Universitätsmedizin Göttingen
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Ces dernières années, des modifications du microbiome humain ont été régulièrement associées à différentes maladies internes, neurologiques ou oncologiques. De nouvelles découvertes scientifiques montrent désormais des liens intéressants entre le microbiome et les maladies du pancréas qui pourraient jouer un rôle dans les futures approches diagnostiques et thérapeutiques.
Keypoints
-
Le microbiome est composé de bactéries, de champignons, de virus et d’archées.
-
Les techniques de séquençage permettent de déterminer très précisément la composition microbienne de différents fluides corporels et tissus.
-
Le microbiome rectal peut être utilisé comme un prédicteur précoce de la gravité d’une pancréatite aiguë.
-
Les cancers du pancréas présentent un microbiome intratumoral caractéristique qui est lié au pronostic des patients et à la réponse immunitaire locale.
-
Les métabolites associés au microbiome peuvent constituer la base des approches diagnostiques et thérapeutiques futures.
L’être humain en bonne santé est colonisé par de nombreux microbes qui remplissent différentes fonctions physiologiques dans l’organisme. Rien que dans le tractus gastro-intestinal, on détecte plus de 1014 bactéries qui codent pour plus de 5millions de gènes. Outre les bactéries, le corps humain abrite également une multitude de champignons, de virus et d’archées qui peuvent intervenir activement dans les processus métaboliques. Le microbiome est donc défini comme l’ensemble des micro-organismes (bactéries, champignons, virus et archées) et leurs métabolites associés dans un habitat donné (p.ex. l’intestin). Les micro-organismes influencent de multiples processus métaboliques, inflammatoires et immunorégulateurs dans le corps humain.1
La composition microbienne peut aujourd’hui être déterminée à l’aide de techniques de séquençage qui, en tant que méthodes modernes à haut débit, évitent la culture et la caractérisation phénotypique coûteuses et chronophages de microorganismes individuels, mais ne permettent pas de distinguer s’il s’agit de microorganismes vivants ou morts au moment du prélèvement de l’échantillon. Pour le séquençage, l’ADN bactérien est isolé à partir d’échantillons prélevés sur les patients (comme les selles, l’urine, un frottis de la bouche ou du rectum, par exemple). On procède ensuite au séquençage de l’ADN extrait. Soit l’ensemble de l’ADN de l’échantillon, y compris l’ADN de l’hôte, est analysé, soit une PCR spécifique à la bactérie est effectuée en amont (p.ex. amplification du gène d’ARNr 16S). Cette dernière méthode est plus avantageuse et surtout nécessaire lorsque l’on analyse des matériaux contenant peu de microbes (comme des échantillons de tissus).2 La connaissance de ces segments d’ADN séquencés permet ensuite de tirer des conclusions sur la composition exacte des microorganismes.
Facteurs d’influence du microbiome
Les techniques de séquençage permettent de déterminer avec précision et de comparer la diversité et la composition phylogénétique relative du microbiome dans différentes cohortes de patients et de volontaires sains. Ces études ont permis d’associer des modifications du microbiome à différentes maladies. Le microbiome associé à une maladie est appelé dysbiose. La question de savoir si ces modifications sont la raison ou la cause de la maladie en question continue de faire l’objet de discussions et de recherches intensives. Cependant, des données expérimentales et cliniques sur le transfert de microbiome fécal (TMF) évoquent fortement un effet causal du microbiome sur de multiples processus pathologiques, comme dans le cas d’infections à Clostridioides difficile réfractaires.3
Le microbiome humain semble être assez stable à l’échelle intra-individuelle sur de longues périodes, mais il varie considérablement d’un sujet sain à l’autre. De nombreux facteurs d’influence comme le sexe, l’âge, l’obésité, la nicotine et les habitudes alimentaires, l’activité physique et les médicaments peuvent influencer la composition du microbiome humain et doivent donc être soigneusement répertoriés et contrôlés afin d’éviter toute interprétation erronée.4
La pancréatite aiguë et le microbiome
Dans de nombreux cas, la pancréatite aiguë est provoquée par des calculs biliaires ou l’abus d’alcool, mais dans de rares cas, elle peut être causée par des médicaments, des troubles du métabolisme lipidique et des maladies auto-immunes ou virales.
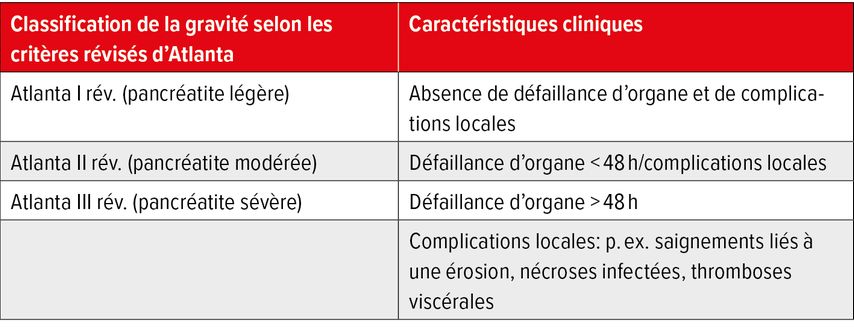
La plupart du temps, la maladie est bénigne (classification d’Atlanta I révisée) et les patients peuvent sortir de l’hôpital après quelques jours. Cependant, dans 20% des cas environ, l’évolution est grave et potentiellement mortelle, avec une défaillance d’organe et des complications locales (p.ex. contenus nécrotiques infectés, hémorragies par érosion, thromboses viscérales; classification Atlanta II + III) (Tab. 1).5
Tab. 1: Critères révisés d’Atlanta pour la classification de la gravité de la pancréatite aiguë (modifiés d’après Banks PA et al. 2013)5
Ces patients nécessitent souvent un traitement hautement spécialisé pluridisciplinaire (gastroentérologie, médecine intensive, radiologie, chirurgie) dans des centres de référence des maladies du pancréas. Jusqu’à présent, il est toutefois difficile de repérer ces patients à un stade précoce et d’anticiper la planification du traitement en conséquence. Il existe une série de systèmes de notification, comme le Bedside Index for Severity in Acute Pancreatitis (BISAP-Score), le score Acute Physiology and Chronic Health Examination II (score APACHEII), le score de Ranson ainsi que la présence ou l’absence de syndrome de réponse inflammatoire systémique (SIRS), mais ils sont cependant coûteux à collecter et ne permettent qu’une prédiction insuffisamment précoce du degré de gravité de la pancréatite.6 Ces dernières années, les premières données cliniques ont montré que le microbiome intestinal des patients atteints de pancréatite aiguë diffère significativement de celui des volontaires sains.4
Étude de microbiome de 424patients
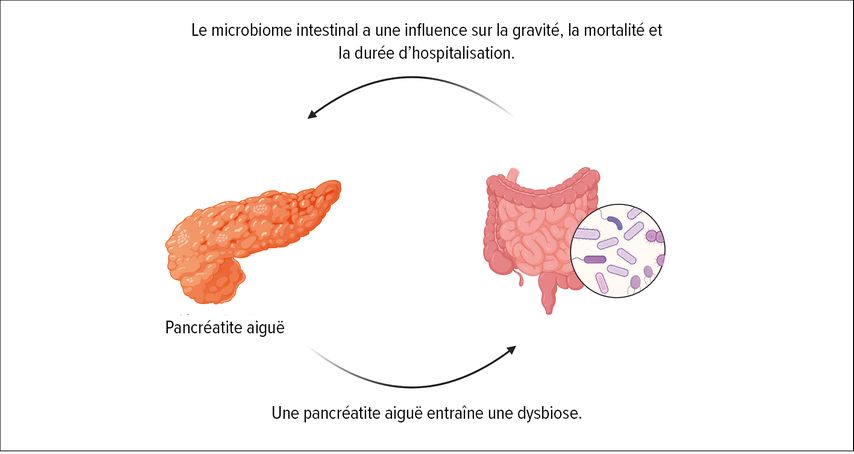
Dans le cadre d’une étude européenne multicentrique et prospective, notre groupe de travail a examiné si le microbiome pouvait prédire le degré de gravité d’une pancréatite aiguë (classification d’Atlanta I–III). Dans cette étude, 424patients atteints de pancréatite aiguë, toutes étiologies confondues, provenant de 15centres européens ont été inclus et des prélèvements oraux et rectaux ont été effectués dans les 72premières heures suivant leur hospitalisation. Les résultats du séquençage ont montré de manière impressionnante que le microbiome rectal précoce, en particulier, était significativement associé à la gravité ultérieure de la pancréatite, à la mortalité et à la durée d’hospitalisation des patients, même après la prise en compte de multiples facteurs d’influence concernant le microbiome (Fig. 1).7
Sur la base des agents pathogènes différentiellement abondants, un modèle prédictif a pu être développé par bio-informatique. Ce modèle a atteint avec la combinaison de 16agents pathogènes et du SIRS une bonne précision («area under the receiving operating characteristic»; AUROC de 85%), jamais atteinte jusqu’à présent, pour prédire le degré de gravité de la pancréatite.7
Des analyses bio-informatiques plus poussées ont également montré que les acides gras à chaîne courte pourraient jouer un rôle important dans l’apparition d’une pancréatite grave et potentiellement mortelle. Les acides gras à chaîne courte (propionate, butyrate, acétate) sont connus, entre autres, pour leurs effets anti-inflammatoires, mais le rôle exact des acides gras à chaîne courte dans la pancréatite aiguë est encore incomplètement compris et nécessite des études supplémentaires.
Microbiome intratumoral propre à l’adénocarcinome canalaire pancréatique
L’adénocarcinome canalaire pancréatique est associé à un très mauvais pronostic et seuls 10% des patients environ survivent aux cinq premières années qui suivent le diagnostic. Les raisons en sont un diagnostic souvent trop tardif, des métastases précoces dans les ganglions lymphatiques et le foie ainsi qu’une mauvaise réponse à la chimiothérapie. Les examens de dépistage comme dans les cancers du côlon, du sein ou de la prostate ne sont pas établis actuellement. Bien que le pronostic des patients se soit lentement mais constamment amélioré au cours des dernières années, aucune percée thérapeutique n’a pu être obtenue jusqu’à présent avec les traitements moléculaires ciblés et n’a été intégré aux lignes directrices de traitement de l’adénocarcinome pancréatique.8
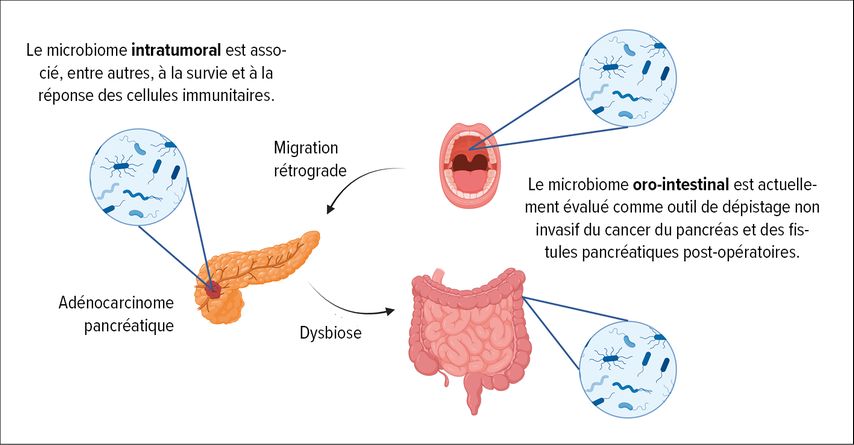
Outre la biologie tumorale complexe, avec une part importante de cellules inflammatoires et de cellules du tissu conjonctif dans la tumeur, le microbiome semble également jouer un rôle important dans l’évolution de la maladie.9 Des études menées par Kartal et al. ont montré que le microbiome fécal peut être un marqueur pour le dépistage précoce d’un cancer du pancréas, y compris pour le distinguer de la pancréatite chronique.10 Des travaux très intéressants ont montré que des tumeurs malignes de différents organes (p.ex. prostate, sein, côlon, peau, ovaires, pancréas), que l’on croyait initialement stériles, présentent leur propre microbiome intratumoral, qui peut être détecté aussi bien dans les cellules tumorales que dans les cellules inflammatoires et les cellules du tissu conjonctif avoisinantes. La composition du microbiome différait significativement entre les différentes entités tumorales et les tissus d’organes sains correspondants.11 Il est intéressant de noter que les patients ayant une survie exceptionnellement longue (>10ans) présentaient une plus grande diversité de bactéries intratumorales que ceux ayant une survie courte après le diagnostic. La grande diversité bactérienne était associée à un nombre nettement plus élevé de lymphocytesT cytotoxiques, qui pourraient contribuer à une défense immunitaire accrue contre les cellules tumorales «étrangères».12 Cet effet a également pu être répété après le transfert d’échantillons fécaux de patients sur des souris porteuses de tumeurs, chez lesquelles on a constaté un net ralentissement de la croissance tumorale chez les souris ayant reçu des échantillons fécaux de patients ayant vécu longtemps.12
Les données de notre groupe de travail ont également montré que la composition du microbiote oral avant l’ablation chirurgicale d’une tumeur pancréatique peut prédire avec une grande précision une fistule pancréatique post-opératoire – une complication potentiellement mortelle – et pourrait ainsi éventuellement déterminer l’évaluation pré-opératoire des risques et la prophylaxie d’une fistule pancréatique post-opératoire (Fig. 2).13
Résumé et perspectives
Le microbiome humain joue un rôle dans un grand nombre de processus physiologiques et pathophysiologiques. Ces dernières années, de nouvelles techniques de séquençage ont permis une analyse précise du microbiome humain provenant de différentes régions du corps et de différents fluides, et ont montré qu’un large éventail de maladies était associé à une dysbiose. La question de savoir dans quelle mesure le microbiome est la cause ou la conséquence de la maladie en question fait l’objet de discussions et de recherches intensives. Ce qui est nouveau, c’est la découverte que des composants bactériens sont détectables dans pratiquement toutes les parties du corps humain, ce qui remet en question l’hypothèse courante d’organes stériles. Ainsi, un microbiome caractéristique a pu être détecté aussi bien dans le tissu pancréatique sain que dans les carcinomes pancréatiques, microbiome qui, en présence d’une grande diversité bactérienne, était associé à une survie nettement plus longue. La manière dont les bactéries pénètrent dans le pancréas n’a pas encore été totalement élucidée. En principe, la colonisation rétrograde via le duodénum et le canal pancréatique semble être une option évidente, mais on peut également imaginer une colonisation hématogène ou lymphogène et, éventuellement, une intégration spécifique des récepteurs des bactéries dans les cellules du pancréas.
À l’avenir, les travaux scientifiques s’intéresseront de très près aux changements métaboliques qui pourraient induire et contrôler le microbiome. Contrairement aux techniques de séquençage complexes, coûteuses et longues, les métabolites individuels associés au microbiome peuvent être mesurés rapidement et à moindre coût dans les fluides corporels (comme le sang, l’urine et les selles) à l’aide de tests standardisés et pourraient être éventuellement utilisés pour de nouvelles approches diagnostiques et thérapeutiques. Une autre question importante est l’interaction exacte entre les microbes et les cellules immunitaires et tumorales. Là encore, des techniques modernes sont disponibles pour étudier cette interaction, parfois au niveau de la cellule individuelle.14
On peut s’attendre à ce que les connaissances dans le domaine de la recherche sur le microbiome augmentent de manière exponentielle au cours des prochaines années et se traduisent alors par une amélioration du diagnostic et du traitement de différentes maladies.
Littérature:
1 Ammer-Herrmenau C, Hamm J: Mikrobiom und gastrointestinale Erkrankungen. DGIM Innere Medizin 2023, Springer Reference Medizin. https://doi.org/10.1007/978-3-642-54676-1_578-1 ; zuletzt aufgerufen am 11.1.2024 2 Ammer-Herrmenau C et al.: Comprehensive wet-bench and bioinformatics workflow for complex microbiota using Oxford Nanopore Technologies. mSystems 2021; 6: e0075021 3 Hvas CL, Dahl Jorgensen SM, Jorgensen SP, Storgaard M et al.: Fecal microbiota transplantation is superior to fidaxomicin for treatment of recurrent clostridium difficile infection. Gastroenterol 2019; 156(5): 1324-32.e3 4 Ammer-Herrmenau C et al.: The microbiome in pancreatic diseases: Recent advances and future perspectives. United European Gastroenterol J 2020; 8: 878-85 5 Banks PA et al.: Acute pancreatitis classification working G. classification of acute pancreatitis--2012: revision of the Atlanta classification and definitions by international consensus. Gut 2013; 62: 102-11 6 Capurso G et al.: Clinical usefulness of scoring systems to predict severe acute pancreatitis: a systematic review and meta-analysis with pre and post-test probability assessment. United European Gastroenterol J 2023; 11: 825-36 7 Ammer-Herrmenau C et al.: Gut microbiota predicts severity and reveals novel metabolic signatures in acute pancreatitis. Gut 2023; doi: 10.1136/gutjnl-2023-330987 8 Hessmann E et al.: Microenvironmental determinants of pancreatic cancer. Physiol Rev 2020; 100: 1707-51 9 Pfisterer N et al.: The microbiome in PDAC-Vantage point for future therapies? Cancers (Basel) 2022; 14(23): 5974 10 Kartal E et al.: A faecal microbiota signature with high specificity for pancreatic cancer. Gut 2022; 71: 1359-72 11 Nejman D et al.: The human tumor microbiome is composed of tumor type-specific intracellular bacteria. Science 2020; 368: 973-80 12 Riquelme E et al.: Tumor microbiome diversity and composition influence pancreatic cancer outcomes. Cell 2019; 178(4): 795-806.e12 13 Ammer-Herrmenau C et al.: Whole 16S rRNA sequencing of the oral microbiome predicts postoperative pancreatic fistula: prospective observational cohort study. Br J Surg 2023; 110: 1279-83 14 Schorr L et al.: Intracellular bacteria in cancer-prospects and debates. NPJ Biofilms Microbiomes 2023; 9: 76
Das könnte Sie auch interessieren:
Séquelles cardiopulmonaires à long terme après une infection sévère par le SARS-CoV-2
Le SARS-CoV-2 a entraîné une crise sanitaire mondiale et a posé des défis considérables aux systèmes de santé.1 Si le Covid-19 était initialement considérée comme une maladie ...
Posters et communications sélectionnés
Lors du congrès annuel de la Société Suisse d’Endocrinologie et de Diabétologie, les endocrinologues et diabétologues suisses ont fourni une vue d’ensemble de leurs nombreuses recherches ...
Analogues de l’incrétine par rapport à la chirurgie bariatrique
La question du meilleur traitement pour la perte de poids a fait l’objet d’un débat pour et contre dans le cadre du congrès 2024 de l’EASD. Alors que la facilité d’accès et la bonne ...