La première directive internationale multidisciplinaire sur la MASLD 2024
Auteurs:
Dr méd. Paul Horn, PhD
Pr Dr méd. Frank Tacke
Medizinische Klinik m. S. Hepatologie und Gastroenterologie
Charité – Universitätsmedizin Berlin
Campus Virchow-Klinikum und Campus Charité Mitte
Berlin
E-mail: paul.horn@charite.de
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
La nouvelle directive européenne sur la prise en charge de la maladie hépatique stéatosique associée à un dysfonctionnement métabolique (MASLD) fournit des recommandations détaillées sur le diagnostic, le traitement et la surveillance. L’intervention sur le mode de vie et le traitement des facteurs de risque cardiométaboliques restent des piliers du traitement et de la prévention. Parmi les nouveautés figurent des stratégies adaptées de dépistage et de surveillance non invasive de la MASLD, ainsi que la recommandation d’utiliser le resmetirom en cas de MASH avec fibrose non cirrhotique.
Keypoints
-
La MASLD (maladie hépatique stéatosique associée à un dysfonctionnement métabolique) est la maladie hépatique chronique la plus fréquente dans le monde.
-
Les personnes présentant un risque accru de MASLD avec fibrose avancée doivent être évaluées au moyen d’un test non invasif en plusieurs étapes.
-
La pierre angulaire du traitement de la MASLD est l’intervention sur le mode de vie, avec une réduction du poids, une modification de l’alimentation et une augmentation de l’activité physique.
-
Le traitement pharmacologique comprend, outre de nouveaux médicaments spécifiques à la MASH, le traitement optimal des facteurs de risque cardiométaboliques.
La maladie hépatique stéatosique associée à un dysfonctionnement métabolique (MASLD), autrefois appelée «stéatose hépatique non alcoolique», est aujourd’hui la cause la plus fréquente de maladie hépatique chronique dans le monde et est associée à une morbidité ainsi qu’à une mortalité cardiométaboliques et hépatiques élevées. La mise à jour de la directive européenne EASL-EASD-EASO sur la prise en charge de la MASLD tient compte des développements importants de ces dernières années et fournit des recommandations détaillées sur le diagnostic, le traitement et la surveillance de la MASLD.1
Nouvelle définition et facteurs de risque
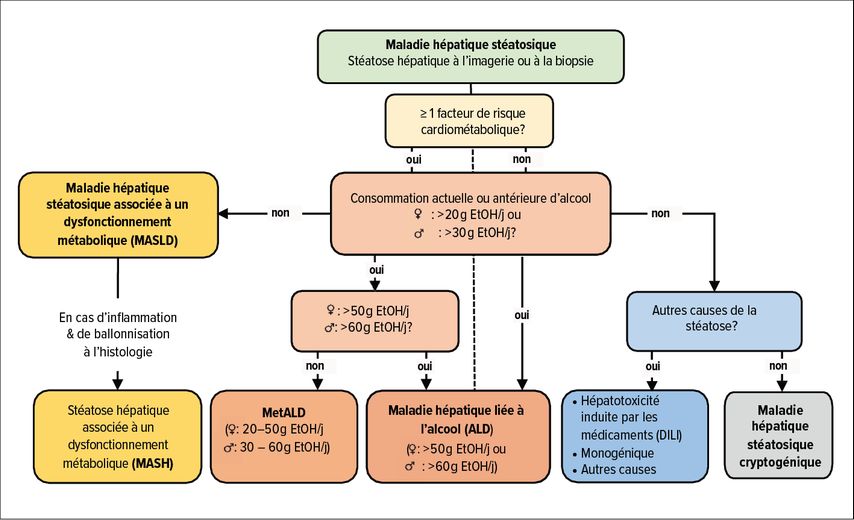
Dans la nouvelle définition de la maladie, introduite en 2023, les termes MASLD et MASH (stéatose hépatique associée à un dysfonctionnement métabolique) remplacent les termes NAFLD et NASH (respectivement stéatose hépatique non alcoolique et stéatose hépatique).2 La MASLD et la MASH sont regroupées sous le terme de «steatotic liver disease» (SLD ou maladie hépatique stéatosique), aux côtés des maladies hépatiques liées à l’alcool, d’autres causes de stéatose hépatique et de causes cryptogéniques (Fig.1). Dans les analyses rétrospectives, la population atteinte de MASLD présente un très grand chevauchement avec celle atteinte de NAFLD.3
Fig. 1: Définition et classification des maladies hépatiques stéatosiques (modifiées selon les EASL-EASD-EASO Clinical Practice Guidelines 2024)1
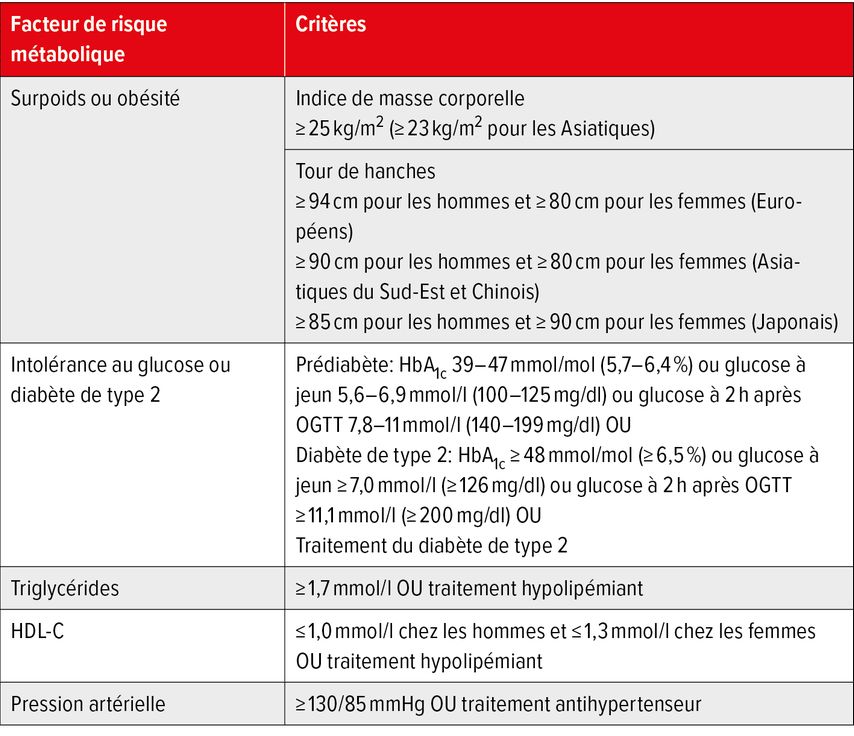
La MASLD est désormais définie positivement par la mise en évidence d’une stéatose hépatique et la présence d’au moins un facteur de risque cardiométabolique (Tab.1). La notion de MASLD avec consommation modérée d’alcool (MetALD; femmes: 20–50g/j, hommes: 30–60g/j) tient compte du tableau clinique mixte fréquemment rencontrée dans la pratique clinique ainsi que de l’augmentation du risque d’évolution sévère due à une consommation modérée d’alcool.4
Tab. 1: Facteurs de risque cardiométaboliques pour la MASLD/MASH (modifiés selon les EASL-EASD-EASO Clinical Practice Guidelines 2024)1
Les facteurs de risque que sont le diabète de type 2 (DT2) et l’obésité sont associés à la plus grande augmentation du risque de survenue d’une MASLD ainsi qu’à des évolutions plus sévères de la maladie.5 Les hommes âgés de plus de 50 ans, les femmes post-ménopausées et les personnes présentant plusieurs facteurs de risque cardiométaboliques sont également exposés à un risque accru d’évolution sévère de la maladie.5,6
Dépistage et surveillance
Un dépistage généralisé des maladies hépatiques stéatosiques dans la population générale n’est pas recommandé. Dans les cas suivants associés à un risque accru de MASLD avec maladie avancée ou progressive, il convient de rechercher la présence d’une MASLD avec fibrose significative:
-
A: en présence d’un DT2,
-
B: en présence d’une obésité abdominale et de ≥1 facteur de risque cardiométabolique supplémentaire ou
-
C: en cas de valeurs hépatiques anormales.
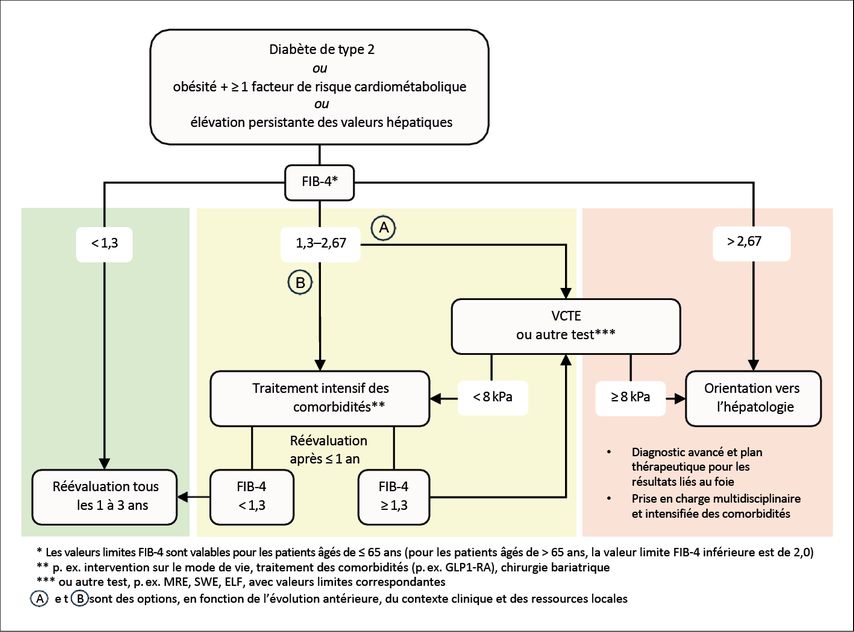
Le cas échéant, la directive recommande une procédure en plusieurs étapes à l’aide de test non invasifs pour évaluer le risque de MASLD avec fibrose avancée (Fig.2). En cas de risque modéré (par exemple, FIB-4: 1,3–2,67), il existe l’option d’un essai thérapeutique intensifié suivi d’un nouveau test FIB-4 pour contrôler les résultats après un an.
Fig. 2: Évaluation non invasive du risque de fibrose hépatique et d’événements hépatiques cliniques (modifié selon les EASL-EASD-EASO Clinical Practice Guidelines 2024)1
Les test non invasifs d’évaluation de la fibrose hépatique occupent une place de plus en plus importante dans la stratification du risque et la surveillance de la MASLD, et remplacent dans la plupart des cas la biopsie hépatique.7 On peut distinguer les biomarqueurs et les scores basés sur le sérum (très adaptés pour exclure une fibrose hépatique avancée) et les mesures de la rigidité du foie (plus adaptées pour la prédiction).7 En outre, ces tests gagnent de plus en plus en importance pour l’évaluation de la progression de la fibrose ainsi que pour l’estimation pronostique de la survie globale et du risque de survenue d’événements hépatiques.8,9
Le développement d’un carcinome hépatocellulaire (CHC) est une complication importante et fréquente de la MASH. Conformément aux directives actuelles sur le CHC, un dépistage par échographie semestrielle, éventuellement associé au dosage du marqueur tumoral alpha-fœtoprotéine (AFP), est recommandé pour les personnes atteintes de cirrhose avec MASLD.10 En présence d’une MASLD avec fibrose avancée (stade F3), l’inclusion dans un programme de dépistage du CHC doit être envisagée en cas de risque accru de CHC, par exemple en cas de DT2 et d’obésité, d’âge avancé, de consommation d’alcool ou de nicotine.
En raison du risque accru d’apparition de facteurs de risque cardiométaboliques et des comorbidités correspondantes11–13, les personnes atteintes de MASLD doivent être examinées dès le diagnostic, puis à intervalles réguliers, afin de détecter la présence d’un DT2, d’une dyslipidémie, d’une hypertension et d’une insuffisance rénale, et de bénéficier d’un traitement adapté. De même, les patients atteints de MASLD sont encouragés à participer aux programmes de prévention et de dépistage en raison du risque accru de cancers extra-hépatiques.14
Prévention
Un régime méditerranéen, la non-consommation d’aliments et de boissons hautement transformés et sucrés, ainsi qu’un mode de vie actif sont associés à une incidence plus faible de MASLD et de CHC.15,16 Des mesures politiques telles que la limitation de la publicité pour les aliments mauvais pour la santé, le subventionnement des aliments bons pour la santé, la promotion de la reformulation des aliments par l’industrie ainsi que l’amélioration des connaissances alimentaires et sanitaires de la population grâce à l’étiquetage nutritionnel pourraient permettre de réduire la prévalence de l’obésité, du DT2 et de la MASLD dans la population.17
Traitement non pharmacologique
La perte de poids par le biais de mesures diététiques et d’une activité physique accrue reste la pierre angulaire de tout traitement de la MASLD. Une réduction du poids peut entraîner une diminution des transaminases, de la stéatose hépatique, de l’activité inflammatoire ainsi que de la fibrose.18–20
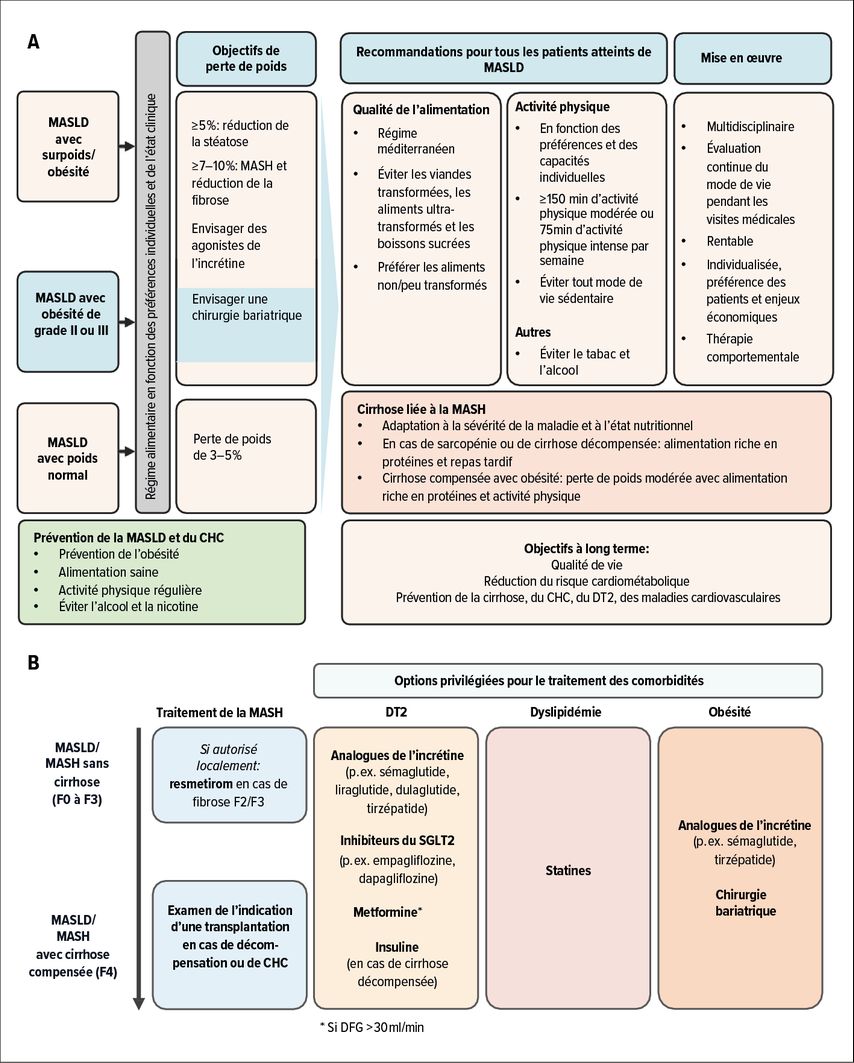
En cas d’obésité, il est recommandé de viser une perte de poids d’au moins 5% du poids initial pour diminuer la graisse hépatique, de 5 à 10% pour diminuer l’activité inflammatoire et de plus de 10% pour diminuer la fibrose hépatique.21 Les mesures permettant d’atteindre une réduction du poids sont détaillées dans la figure 3A et sont également applicables aux personnes de poids normal atteintes de MASLD.
Fig. 3: Mesures thérapeutiques en cas de MASLD/MASH (modifiées selon les EASL-EASD-EASO Clinical Practice Guidelines 2024) 1. A: traitement non pharmacologique; B: traitement pharmacologique
Traitement pharmacologique
Sur la base des résultats positifs de l’étude MAESTRO-NASH de phase III22, la FDA a accordé une autorisation accélérée pour le resmetirom, un agoniste des récepteurs β des hormones thyroïdiennes, dans le traitement de la MASH non cirrhotique avec fibrose significative (≥F2). Sous réserve de disponibilité et d’éventuelles restrictions d’autorisation dans l’espace européen, le resmetirom doit donc être envisagé pour le traitement des personnes atteintes de MASH non cirrhotique avec fibrose significative. La biopsie hépatique et les tests non invasifs peuvent être utilisés pour sélectionner les patients appropriés. Des données prometteuses sont également disponibles pour d’autres classes de substances, comme les co-agonistes de l’incrétine, le tirazépatide et le survodutide23,24, de sorte que l’on peut s’attendre à un éventail thérapeutique de plus en plus dynamique dans un avenir proche.
Le traitement pharmacologique adapté des facteurs de risque cardiométaboliques constitue d’ores et déjà un élément essentiel de la prise en charge de la MASLD. En fonction du stade de la maladie, les agonistes et co-agonistes du récepteur du glucagon-like peptide-1 (GLP1-RA), les inhibiteurs du cotransporteur sodium-glucose de type 2 (iSGLT2), la metformine et les statines doivent être utilisés de préférence pour leurs indications respectives, car ils peuvent réduire la morbidité et la mortalité cardiovasculaires, et influencer positivement l’activité de la MASH et potentiellement le risque de développement d’un CHC (Fig.3B).
Traitement chirurgical et endoscopique
Les procédures bariatriques doivent être envisagées chez les personnes atteintes d’obésité et de MASH pour lesquelles l’intervention sur le mode de vie ou les mesures médicamenteuses ne permettent pas d’obtenir une perte de poids suffisante. La chirurgie bariatrique a non seulement des effets positifs sur le poids, les facteurs de risque cardiométaboliques ou le risque de cancer, mais elle permet également d’obtenir une résolution de la MASH sans aggravation de la fibrose dans jusqu’à 55% des cas en l’espace d’un an.25 En présence d’une maladie hépatique déjà avancée, c’est-à-dire d’une cirrhose compensée, il convient de procéder à une évaluation approfondie du rapport bénéfice-risque et de confier sa réalisation à une équipe multidisciplinaire expérimentée. En raison des preuves limitées, les procédures endoscopiques-bariatriques ne peuvent pas être recommandées actuellement pour le traitement ciblé de la MASH.
Prise en charge de la MASLD et de la MASH au stade avancé
Les aspects spécifiques de la MASH et de ses comorbidités doivent également être pris en compte dans la prise en charge de la cirrhose et de ses complications. En cas de cirrhose décompensée et/ou de CHC, il faut toujours envisager l’indication d’une transplantation hépatique.
Il convient d’accorder une attention particulière aux mesures visant à réduire le risque de sarcopénie (c’est-à-dire alimentation riche en protéines avec en-cas tardif, accompagnement physiothérapeutique de la perte de poids), au contrôle optimal des facteurs de risque cardiométaboliques avant et après la transplantation hépatique, ainsi qu’aux limites de la détection non invasive d’une hypertension portale cliniquement significative en présence d’un IMC >30kg/m2. Le modèle ANTICIPATE-NASH peut fournir une orientation pour évaluer le risque d’hypertension portale cliniquement significative.26
Conclusions et perspectives
Les efforts scientifiques considérables déployés au cours des dernières décennies pour mieux comprendre les MASLD ont permis d’établir une base de données probantes plus solide et des recommandations cliniques plus détaillées, ce qui nous donne une plus grande assurance dans la prise en charge des MASLD. Cela vaut aussi bien pour le dépistage précoce et l’évaluation du risque de la maladie (sans biopsie hépatique) que pour le traitement et la surveillance. La prise en charge optimale de cette maladie complexe nécessite une coopération interdisciplinaire et interprofessionnelle. En particulier, la première autorisation d’un médicament spécifique laisse espérer que nous disposerons dans les années à venir d’un large éventail de mesures thérapeutiques spécifiques. Des efforts supplémentaires doivent néanmoins être déployés pour mettre en place des programmes de prévention efficaces et obtenir une amélioration structurelle de la prise en charge de ce groupe de patients atteints de maladies complexes.
Littérature:
1 European Association for the Study of the Liver et al.: EASL-EASD-EASO Clinical Practice Guidelines on the management of metabolic dysfunction-associated steatotic liver disease (MASLD). J Hepatol 2024: 81: 492-542 2 Rinella ME et al.: A multi-society Delphi consensus statement on new fatty liver disease nomenclature. J Hepatol 2023; 79: 1542-56 3 Younossi ZM et al.: Clinical profiles and mortality rates are similar for metabolic dysfunction-associated steatotic liver disease and non-alcoholic fatty liver disease. J Hepatol 2024; 80: 694-701 4 Israelsen M et al.: Validation of the new nomenclature of steatotic liver disease in patients with a history of excessive alcohol intake: an analysis of data from a prospective cohort study. Lancet Gastroenterol Hepatol 2024; 9(3): 218-28 5 Golabi P et al.: Nonalcoholic fatty liver disease (NAFLD) and associated mortality in individuals with type 2 diabetes, pre-diabetes, metabolically unhealthy, and metabolically healthy individuals in the United States. Metabol 2023; 146: 155642 6 Yang JD et al.: Gender and menopause impact severity of fibrosis among patients with nonalcoholic steatohepatitis. Hepatol 2014; 59: 1406-14 7European Association for the Study of the Liver: EASL Clinical Practice Guidelines on non-invasive tests for evaluation of liver disease severity and prognosis – 2021 update. J Hepatol 2021; 75: 659-89 8 Siddiqui MS et al.: Diagnostic accuracy of noninvasive fibrosis models to detect change in fibrosis stage. Clin Gastroenterol Hepatol 2019; 17: 1877-85 9 Mozes FE et al.: Performance of non-invasive tests and histology for the prediction of clinical outcomes in patients with non-alcoholic fatty liver disease: an individual participant data meta-analysis. Lancet Gastroenterol Hepatol 2023; 8: 704-13 10 European Association for the Study of the Liver: EASL Clinical Practice Guidelines: Management of hepatocellular carcinoma. J Hepatol 2018; 69: 182-236 11 Mantovani A et al.: Non-alcoholic fatty liver disease and risk of incident diabetes mellitus: an updated meta-analysis of 501 022 adult individuals. Gut 2021; 70: 962-9 12Mantovani A et al.: Non-alcoholic fatty liver disease and risk of fatal and non-fatal cardiovascular events: an updated systematic review and meta-analysis. Lancet Gastroenterol Hepatol 2021; 6: 903-13 13 Mantovani A et al.: Non-alcoholic fatty liver disease and risk of incident chronic kidney disease: an updated meta-analysis. Gut 2022; 71: 156-62 14 Mantovani A et al.: Non-alcoholic fatty liver disease and increased risk of incident extrahepatic cancers: a meta-analysis of observational cohort studies. Gut 2022; 71: 778-88 15 Zhang S et al.: Ultra-processed food consumption and the risk of non-alcoholic fatty liver disease in the Tianjin Chronic Low-grade Systemic Inflammation and Health Cohort Study. Int J Epidemiol 2022; 51: 237-49 16 Ma J et al.: Improved diet quality associates with reduction in liver fat, particularly in individuals with high genetic risk scores for nonalcoholic fatty liver disease. Gastroenterol 2018; 155: 107-17 17 Karlsen TH et al.: The EASL-Lancet Liver Commission: protecting the next generation of Europeans against liver disease complications and premature mortality. Lancet 2022; 399: 61-116 18 Fernandez T et al.: Lifestyle changes in patients with non-alcoholic fatty liver disease: A systematic review and meta-analysis. PLoS One 2022; 17: e0263931 19 Koutoukidis DA et al.: The effect of the magnitude of weight loss on non-alcoholic fatty liver disease: A systematic review and meta-analysis. Metabolism 2021; 115: 154455 20 Haigh L et al.: The effectiveness and acceptability of Mediterranean diet and calorie restriction in non-alcoholic fatty liver disease (NAFLD): A systematic review and meta-analysis. Clin Nutr 2022; 41: 1913-31 21 Vilar-Gomez E et al.: Weight loss through lifestyle modification significantly reduces features of nonalcoholic steatohepatitis. Gastroenterol 2015; 149: 367-78 22 Harrison SA et al.: A phase 3, randomized, controlled trial of resmetirom in NASH with liver fibrosis. N Engl J Med 2024; 390: 497-509 23 Sanyal AJ et al.: A phase 2 randomized trial of survodutide in MASH and fibrosis. N Engl J Med 2024; 91: 311-9 24 Loomba R et al.: Tirzepatide for metabolic dysfunction-associated steatohepatitis with liver fibrosis. N Engl J Med 2024; 391: 299-310 25 Verrastro O et al.: Bariatric-metabolic surgery versus lifestyle intervention plus best medical care in non-alcoholic steatohepatitis (BRAVES): a multicentre, open-label, randomised trial. Lancet 2023; 401: 1786-97 26 Pons M et al.: Noninvasive diagnosis of portal hypertension in patients with compensated advanced chronic liver disease. Am J Gastroenterol 2021; 116: 723-32
Das könnte Sie auch interessieren:
Séquelles cardiopulmonaires à long terme après une infection sévère par le SARS-CoV-2
Le SARS-CoV-2 a entraîné une crise sanitaire mondiale et a posé des défis considérables aux systèmes de santé.1 Si le Covid-19 était initialement considérée comme une maladie ...
Posters et communications sélectionnés
Lors du congrès annuel de la Société Suisse d’Endocrinologie et de Diabétologie, les endocrinologues et diabétologues suisses ont fourni une vue d’ensemble de leurs nombreuses recherches ...
Analogues de l’incrétine par rapport à la chirurgie bariatrique
La question du meilleur traitement pour la perte de poids a fait l’objet d’un débat pour et contre dans le cadre du congrès 2024 de l’EASD. Alors que la facilité d’accès et la bonne ...