Management des akuten Schubs bei Colitis ulcerosa
Autor:
Prim. Dr. Hans Peter Gröchenig
Abteilung für Innere Medizin
Barmherzige Brüder
Krankenhaus St. Veit/Glan
E-Mail: hanspeter.groechenig@bbstveit.at
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Die Colitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung, die das Leben der Betroffenen erheblich beeinträchtigen kann. Ein akuter Schub stellt sowohl Patienten als auch Ärzte vor besondere Herausforderungen und erfordert eine sorgfältig abgestimmte Therapie. Der Artikel soll anhand der aktuell gültigen Leitlinien1–3 einen Überblick über die empfohlenen Behandlungsmethoden und therapeutischen Ansätze geben.
Keypoints
-
Eine sorgfältige Diagnostik zur Bestätigung der Entzündungsaktivität ist essenziell. Diese umfasst klinische, laborchemische und bildgebende Untersuchungen sowie endoskopische und histologische Befunde.
Die Therapie bei mild bis moderat aktiver Colitis ulcerosa beginnt mit einer Optimierung der 5-ASA-Dosis und kann bei Bedarf um lokale Kortisonpräparate erweitert werden. Bei unzureichendem Ansprechen ist eine systemische Kortisontherapie indiziert.
Schwere Schübe erfordern eine stationäre Behandlung und eine sofortige systemische Steroidtherapie. Bei fehlendem Ansprechen nach drei Tagen sollten alternative Rescue-Therapien in Betracht gezogen werden.
Für rezidivierende oder kortisonrefraktäre Verläufe stehen mehrere Therapieoptionen wie TNF-Blocker und Vedolizumab zur Verfügung. Die Wahl des geeigneten Medikaments hängt u.a. von Nebenwirkungsprofil, Patienteneigenschaften und Vorerfahrungen ab.
-
Insbesondere bei fulminanten Verläufen ist eine enge Zusammenarbeit mit der Chirurgie wichtig, um rechtzeitig eine mögliche Kolektomie zu planen und durchzuführen.
Definition eines Schubes
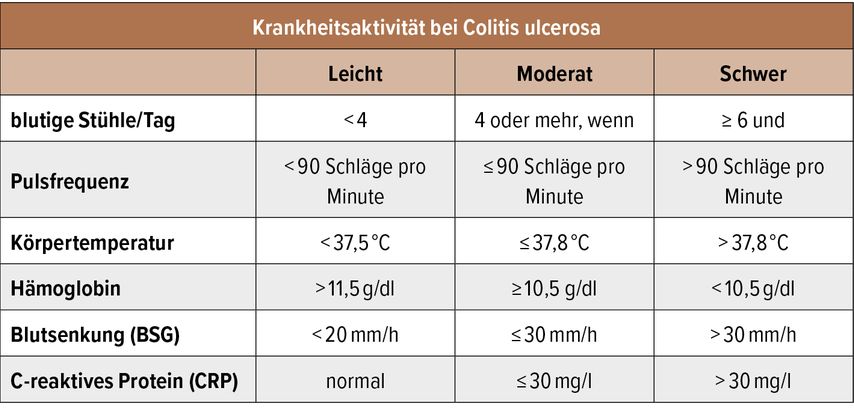
In einer retrospektiven Betrachtung (IBSEN-Kohorte) berichten 33% aller Betroffenen über 10 Jahre von chronisch anhaltenden bzw. chronisch intermittierenden intestinalen Beschwerden als Zeichen einer insuffizienten Krankheitskontrolle.4 Der Schub einer Colitis ulcerosa bzw. ein aktiver Krankheitsverlauf grenzt sich von einer Remission der Grunderkrankung ab, welche mit ≤3 Stuhlgängen/Tag, fehlenden rektalen Blutbeimengungen und einem endoskopischen Mayo-Subscore von 0 definiert ist. Anhand der adaptierten Kriterien nach Truelove und Witts wird eine aktive Erkrankung in 3 Schweregrade (mild, moderat, schwer) unterteilt (Tab. 1). Wie auch in der aktuellen S3-Leitlinie1 angeführt, muss jedoch vor Einleitung einer antientzündlichen Schubtherapie eine bestehende Entzündungsaktivität objektiv nachgewiesen werden. Dies kann anhand der vorherrschenden Klinik (Stuhlfrequenz, blutige Diarrhö, Fieber), von Laborparametern (Calprotectin, CRP, Hämoglobin), Ultraschallbefund (Darmwanddicke) und dem endoskopischen Befund inkl. histologischer Beurteilung erfolgen. Differenzialdiagnosen für ein akutes Schubgeschehen müssen immer mitbedacht werden und so sollte auf jeden Fall eine intestinale Infektion inkl. Clostridioides difficile bzw. eine Zytomegalievirus(CMV)-Superinfektion (v.a. bei bereits immunsupprimierten Patienten) ausgeschlossen werden.
Tab. 1: Einteilung der Krankheitsaktivität bei Colitis ulcerosa (modifiziert nach Magro F et al. 2017)9
Therapie eines akuten Schubes
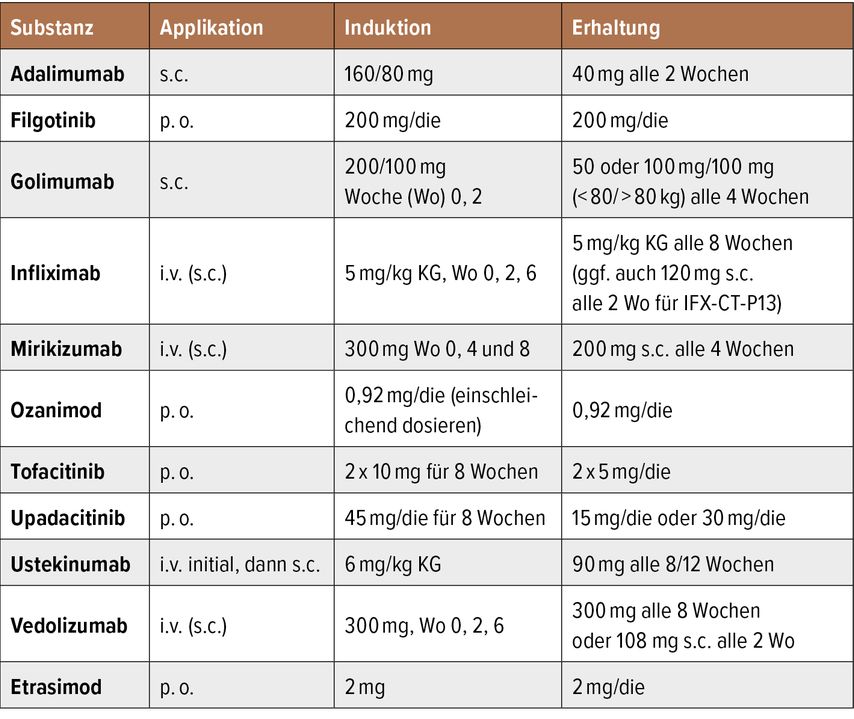
Bei mild bis moderater Aktivität einer Colitis ulcerosa sollte in erster Linie eine Optimierung/Dosiserhöhung der 5-ASA-Therapie erfolgen. Im Schubgeschehen wird eine orale 5-ASA-Gabe von ≥3g/Tag inkl. einer zusätzlichen rektalen Lokaltherapie mit 5-ASA-Suppositorien, -Schaum oder -Klysmaverabreichung empfohlen. Diese Therapie kann bei unzureichendem Ansprechen oder Unverträglichkeit um ein lokal wirksames Kortisonpräparat (Budesonid MMX 9mg/Tag) erweitert werden. Eine systemische Kortisontherapie (0,5–1mg/kg KG/Tag) sollte begonnen werden, wenn der Entzündungsschub unter den zuvor genannten Therapieversuchen nicht kontrolliert werden kann. Bei rezidivierendem Schubgeschehen bzw. einem kortisonrefraktären oder kortisonabhängigen Verlauf besteht die Indikation zur weiteren Therapieeskalation. Hierbei kann auf eine breite Auswahl von zugelassenen Medikamenten (Thiopurine, Antikörper, „small molecules“) zurückgegriffen werden (Tab. 2). TNF-Blocker (Infliximab, Adalimumab, Golimumab) und der Integrinblocker Vedolizumab werden von der gültigen S3-Leitlinie1 als Evidenzklasse 1 angeführt, alle weiteren verfügbaren Medikamente als Evidenzklasse 2.
Tab. 2: Zugelassene Medikamente (Antikörper, „small molecules“) bei Colitis ulcerosa (modifiziert nach Kucharzik T et al. 2024)1
In die Wahl des passenden Präparates müssen viele Entscheidungskriterien wie z.B. das Nebenwirkungspotenzial, Alter und Komorbiditäten des Patienten, die Erkrankungsaktivität, die Geschwindigkeit des Wirkansprechens, ein evtl. Nichtansprechen auf Vortherapien, nationale Erstattungsbeschränkungen und die persönliche Erfahrung mit den zur Verfügung stehenden Substanzen miteinbezogen werden.
Eine doppelblinde, randomisierte Head-to-Head-Studie liegt uns in dieser Indikation nur im Vergleich bezüglich Adalimumab und Vedolizumab vor. In dieser Studie zeigten die Patienten unter standarddosierter Vedolizumabtherapie im Beobachtungszeitraum von 52 Wochen ein besseres Ansprechen (Erreichen einer klinischen Remission und endoskopische Verbesserung) als unter Adalimumabgabe.5
Akute schwere Colitis ulcerosa
Einen medizinischen Notfall stellt die akute schwere (fulminante) Colitis ulcerosa, definiert durch ≥6 blutige Durchfälle täglich, Fieber mit >37,8 Grad Celsius, eine Tachykardie von >90/min, eine Anämie mit Hb <75% des Normalwertes und eine BSG >30mm/h (Truelove-Witts-Kriterien), dar. In diesem Fall muss eine stationäre Aufnahme mit raschem Beginn einer systemischen Steroidtherapie (1mg/kg KG Prednisolonäquivalent) unter entsprechender Thromboseprophylaxe erfolgen. Superinfektionen müssen ausgeschlossen werden (C. difficile, CMV) und das Management sollte aufgrund des Risikos einer evtl. notwendigen Kolektomie unter Beiziehung der Chirurgie erfolgen. Bei 60–70% aller Betroffenen lässt sich der Schub durch eine i.v. Kortisontherapie beherrschen, 20–25% sprechen auf eine medikamentöse Rescue-Therapie an, während bei 15% eine Notfallkolektomie erfolgt und leider auch eine Mortalität von 1% aller Betroffenen in Fallserien angegeben wird.6 Sollte es nach dreitägiger Kortisontherapie zu keiner klinischen Besserung kommen (Oxford-Kriterien) und die Stuhlfrequenz weiterhin >8/Tag bzw. 3–8/Tag und der CRP-Wert >45mg/L sein, besteht eine 85%-Wahrscheinlichkeit für eine Kolektomie. In diesem Fall sollte auf eine Rescue-Therapie gewechselt werden.
Als Möglichkeiten stehen uns heutzutage der Calcineurin-Inhibitor Ciclosporin, der TNF-Blocker Infliximab und Tacrolimus zur Verfügung. Für diese Medikamente konnte eine Wirksamkeit bei steroidrefraktärem Verlauf nachgewiesen werden, wobei die meiste Evidenz für Ciclosporin und Infliximab vorliegt. Ciclosporin wird mit 2mg/kg KG mit einem therapeutischen Serumspiegel von 250–400ng/ml verabreicht. Als Nebenwirkungen werden vor allem eine Nephrotoxizität, Parästhesien, Hypertonie und eine verringerte Krampfschwelle angegeben, sodass bei Ansprechen innerhalb von 3–6 Monaten auf eine alternative Erhaltungstherapie umgestellt werden sollte. Für den TNF-Blocker Infliximab konnte in mehreren Studien (CYSIF, CONSTRUCT)7,8 keine Unterlegenheit gegenüber Ciclosporin nachgewiesen werden. Die Dosierung erfolgt mit 5mg/kg KG zu Woche 0–2–6, wobei aufgrund des erhöhten „drug clearing“ bei schwerem Verlauf (enteraler Eiweißverlust) Dosierungen bis 10mg/kg KG und/oder intervallverkürzte Schemata Anwendung finden. In einer kürzlich als Abstract publizierten Studie (Predict-UC) konnte jedoch bis jetzt keine wirkliche Überlegenheit für ein akzeleriertes oder intensiviertes Induktionsschema nachgewiesen werden. Auch Tacrolimus kann in dieser Situation zur Anwendung kommen, wobei Serumtalspiegel von 5–15ng/ml angestrebt werden sollten.
Ausblick
Zukünftig werden wahrscheinlich auch JAK-Inhibitoren in dieser Indikation die therapeutischen Möglichkeiten erweitern. Sowohl für den Pan-JAK-Inhibitor Tofacitinib (Triumph-UC-Studie) als auch für den JAK-1-selektiven Inhibitor Upadacitinib konnten bereits Erfolgversprechende Ergebnisse bei akuter schwerer Colitis ulcerosa berichtet werden. Aktuell sollte diese Anwendung jedoch noch erfahrenen Spezialabteilungen vorbehalten sein.
Fazit
Das Management eines akuten Schubes bei Colitis ulcerosa erfordert eine genaue Diagnose und eine abgestufte therapeutische Vorgehensweise. Leichte bis moderate Schübe können oft mit einer Optimierung der 5-ASA-Therapie und lokalen Kortikosteroiden behandelt werden, während schwere Schübe eine intensive stationäre Betreuung und möglicherweise eine Rescue-Therapie benötigen. Eine interdisziplinäre Zusammenarbeit ist entscheidend, um die bestmöglichen Behandlungsergebnisse zu erzielen und Komplikationen zu minimieren.
Literatur:
1 Kucharzik T et al.: Aktualisierte S3-Leitlinie Colitis ulcerosa. Version 6.2. Z Gastroenterol 2024; 62(5): 769-858 2 Raine T et al.: ECCO Guidelines on therapeutics in ulcerative colitis: medical treatment. J Crohn‘s Colitis 2022; 16(1): 2-17 3 Spinelli A et al.: ECCO Guidelines on therapeutics in ulcerative colitis: surgical treatment. J Crohn‘s Colitis 2022; 16(2): 179-89 4 Monstad I et al.: Outcome of ulcerative colitis 20 years after diagnosis in a prospective population-based inception cohort from south-eastern Norway, the IBSEN Study. J Crohn´s Colitis 2021; 15(6): 969-79 5 Sands B et al.: Vedolizumab versus adalimumab for moderate-to-severe ulcerative colitis. N Engl J Med 2019; 381(13): 1215-26 6 Rivière P et al.: Acute severe ulcerative colitis management: unanswered questions and latest insights. Lancet Gastroenterol Hepatol 2024; 9(3): 251-62 7 Laharie D et al.: Ciclosporin versus infliximab in patients with severe ulcerative colitis refractory to intravenous steroids: a parallel, open-label randomised controlled trial. Lancet 2012; 380(9857): 1909-15 8 Williams JG et al.: Infliximab versus ciclosporin for steroid-resistant acute severe ulcerative colitis (CONSTRUCT): a mixed methods, open-label, pragmatic randomised trial. Lancet Gastroenterol Hepatol 2016; 1(1): 15-24 9 Magro F et al.: Third European evidence-based consensus on diagnosis and management of ulcerative colitis. Part 1: definitions, diagnosis, extra-intestinal manifestations, pregnancy, cancer surveillance, surgery, and ileo-anal pouch disorders. J Crohns Colitis 2017; 11(6):649-70
Das könnte Sie auch interessieren:
Pankreaszysten als differenzialdiagnostische Herausforderung
Der Begriff zystische Pankreasneoplasie fasst eine heterogene Gruppe von Pankreasveränderungen zusammen. Sie zeigen jeweils variable biologische Verhaltensweisen mit unterschiedlichem ...
Neueste Entwicklungen in der Behandlung der akuten Divertikulitis
Die Inzidenz der Divertikulitis steigt mit zunehmendem Alter. Die Behandlung ist multimodal und muss sowohl dem Stadium der Divertikulitis als auch dem Patienten angepasst werden. Im ...
State of the Art: Chirurgie bei Morbus Crohn
Die chirurgische Behandlung von Morbus Crohn hat sich in den letzten Jahren weiterentwickelt und erfordert ein zentrumsbasiertes und individualisiertes Therapiekonzept, das sich an ...