État de l’art: la chirurgie dans la maladie de Crohn
Auteurs:
PD Dr méd. Lukas W. Unger1, 2
Dr méd. Lukas Schlager1
1Klinische Abteilung für Viszeralchirurgie
Universitätsklinik für Chirurgie
Medizinische Universität Wien
2Oxford Colorectal Unit
Churchill Hospital
Oxford University Hospitals
NHS Foundation Trust, Oxford
E-mail: lukas.unger@meduniwien.ac.at
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Le traitement chirurgical de la maladie de Crohn a évolué ces dernières années et nécessite un concept thérapeutique individualisé et basé sur les centres, qui s’adapte à la localisation et au comportement de la maladie, et aux préférences des patient·es. Les progrès de la chirurgie mini-invasive et les nouvelles techniques d’imagerie peuvent encore améliorer les résultats.
Keypoints
-
La chirurgie de la maladie de Crohn doit être pratiquée dans des centres spécialisés.
-
Les opérations ont lieu dans la plupart des cas en raison de complications ou d’une absence de réponse au traitement médicamenteux.
-
Le concept de traitement chirurgical dépend des segments de l’intestin touchés et du comportement de la maladie.
La maladie de Crohn est, outre la colite ulcéreuse qui n’affecte que le côlon, une maladie inflammatoire chronique de l’intestin qui peut toucher l’ensemble du tractus gastro-intestinal.1
En principe, les patient·es atteint·es de la maladie de Crohn reçoivent un traitement médicamenteux, car une intervention chirurgicale ne permet pas la guérison et le risque de récidive est élevé.2 En cas de complications, telles que perforation, sténose fibreuse ou atteinte périanale, ainsi qu’en cas d’atteinte isolée de l’iléon terminal, la chirurgie continue cependant de jouer un rôle malgré l’amélioration des options de traitement conservateur. Des études récentes basées sur des données issues de la pratique clinique quotidienne suggèrent que le taux d’interventions chirurgicales dues à la maladie de Crohn reste élevé malgré l’utilisation accrue de médicaments biologiques.3 Bien que l’iléon terminal et certaines parties du côlon soient touchés dans les cas les plus fréquents, il est particulièrement important de procéder à un examen précis des segments de l’intestin touchés, car cela joue un rôle important, notamment pour la planification du traitement chirurgical. Le comportement de la maladie, à savoir s’il s’agit d’une atteinte inflammatoire, sténosante ou perforante, influence en outre le traitement chirurgical.
La classification de Montréal divise la localisation en atteinte iléale (L1), colique (L2), iléo-colique (L3) et isolée du tractus gastro-intestinal supérieur (L4). Le comportement est divisé en non sténosant et non perforant (B1), sténosant (B2) et perforant (B3).4,5 En raison de la nécessité d’une planification thérapeutique individuelle, le traitement chirurgical doit uniquement avoir lieu dans des centres suffisamment expérimentés pour obtenir les meilleurs résultats possibles.6
L’imagerie en coupe est essentielle pour la planification, et, si possible, une coloscopie doit être effectuée en plus pour évaluer l’atteinte colique. Les analyses effectuées par l’Hôpital général de Vienne (AKH) entre 2015 et 2020 ont montré que près de 60% des patient·es ayant subi une intervention chirurgicale avaient déjà été opéré·es de la maladie de Crohn (résultats non publiés), ce qui souligne la nécessité de poser correctement l’indication et de peser les avantages ainsi que les inconvénients avant une intervention chirurgicale.
Cet article présente brièvement l’état actuel du traitement chirurgical de la maladie de Crohn et les domaines de recherche pertinents.
Maladie de Crohn du tractus gastro-intestinal supérieur
La maladie de Crohn du tractus gastro-intestinal supérieur peut toucher l’œsophage, l’estomac et le duodénum, et provoquer des sténoses, des érosions, des ulcérations et des fistules. Cette forme de maladie est rare, mais, le cas échéant, elle est grave pour les personnes concernées. La maladie de Crohn œsophagienne touche 0,3 à 1,8% des adultes et nécessite rarement une intervention chirurgicale.7,8 La maladie de Crohn gastro-duodénale touche 0,5 à 4,0% des patient·es et peut entraîner des dysplasies ainsi que le développement de tumeurs malignes nécessitant une intervention chirurgicale.9 En cas d’obstruction au niveau du pylore ou du duodénum, une antrectomie, une dérivation (mini-invasive) ou des stricturoplasties moins utilisées, comme la stricturoplastie de Jaboulay, sont indiquées. Il n’existe aucun essai randomisé contrôlé à ce sujet en raison du faible nombre de cas.
Maladie de Crohn iléale et iléo-colique
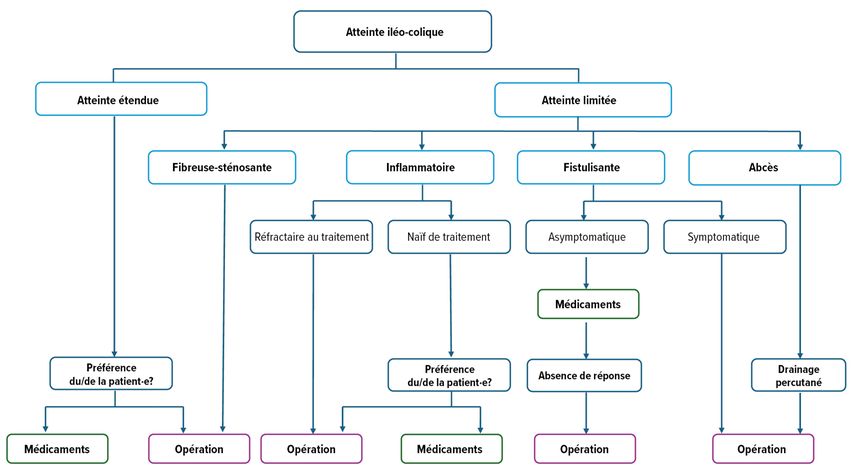
Il existe différentes directives consensuelles pour le traitement chirurgical des affections iléo-coliques complexes avec abcès, obstructions ou septicémie, qui sont résumées dans la Figure 1.6 En raison de la fréquence de l’atteinte iléo-colique, les données disponibles dans ce domaine sont en principe avantageuses et permettent une évaluation adéquate des risques.
Fig. 1: Recommandation pour la planification thérapeutique en fonction de la forme d’atteinte (modifiée selon Adamina M et al. 2020)6
Évolution perforante
Jusqu’à 40% des patient·es présentent une évolution perforante de la maladie avec l’apparition de fistules nécessitant souvent une intervention chirurgicale. Le traitement comprend généralement la résection des segments de l’intestin touchés ou l’excision des fistules et la restauration de l’intégrité des organes atteints. L’urgence d’une opération dépend des comorbidités pertinentes. La guérison spontanée des fistules étant très rare, il convient toutefois d’envisager une opération après l’optimisation de l’état général.10,11 En cas de fistule entéro-cutanée, l’urgence de l’opération dépend entre autres de son débit.
Une évolution perforante/fistulisante est en outre souvent associée à la formation d’abcès, qui doivent de préférence être drainés initialement par voie percutanée. Un drainage préalable des fistules augmente les chances de pouvoir réaliser l’opération ultérieure de manière mini-invasive, mais le risque de conversion est tout de même plus élevé.6,12
Sténose iléale à prédominance inflammatoire
Les patient·es souffrant de sténoses inflammatoires reçoivent généralement un traitement médicamenteux. L’étude LIR!C a toutefois montré que les patient·es ayant subi une résection iléo-colique par voie laparoscopique présentaient une qualité de vie similaire à celle des patient·es traité·es par des inhibiteurs du TNF, mais avec une charge de morbidité moindre.13 Les résultats à long terme de l’étude LIR!C, après une durée de suivi médiane de plus de 5 ans, ont en outre montré que 42% des patient·es n’avaient toujours pas besoin d’un traitement anti-TNF après une chirurgie primaire, alors que 48% des patient·es sous traitement de première intention par l’infliximab nécessitaient une chirurgie.14 Cela suggère qu’une chirurgie précoce peut être bénéfique en cas de symptômes sévères.
Sténose iléale à prédominance fibreuse
Les patient·es atteint·es de sténoses fibreuses ne répondent généralement pas au traitement médicamenteux. Une opération est justifiée en raison du faible risque de récidive de la sténose après l’ablation du segment touché. Dans les cas où les sténoses sont longues ou multiples, les stricturoplasties peuvent être une alternative. De nouvelles techniques d’imagerie peuvent aider à bien distinguer les sections inflammatoires et fibreuses, et à choisir le bon traitement.15 L’importance de nouvelles techniques d’anastomose (anastomose Kono-S) est et a été étudiée dans des études prospectives randomisées, mais aucune recommandation claire ne peut être formulée actuellement concernant l’amélioration des taux de récidive.
Atteinte colorectale
La maladie de Crohn colorectale touche jusqu’à 25% des patient·es et est difficile à traiter par des médicaments. Les indications d’opération vont des sténoses, qui doivent toujours être réséquées dans le côlon, jusqu’aux complications graves telles que le mégacôlon toxique, les hémorragies sévères ou les maladies réfractaires aux médicaments. Une colectomie avec iléostomie terminale peut être nécessaire en cas d’atteinte grave et étendue, comme dans le cas de la colite ulcéreuse.10 Une anastomose iléo-rectale peut être envisagée après la fin de la phase aiguë et en cas d’atteinte rectale limitée.
Atteinte périanale
La maladie de Crohn périanale se caractérise par des abcès périanaux, des fistules, des fissures anales et des marisques. Un quart à un tiers des patient·es présentent des fistules périanales. Le traitement nécessite une combinaison de traitement médicamenteux et d’intervention chirurgicale, laquelle est supérieure au traitement médicamenteux seul.16,17
La première mesure consiste généralement à poser un séton afin de contrôler les infections et de maintenir l’ouverture de la fistule. Les opérations de fistule plus complexes sont souvent refusées par les patient·es par crainte de complications, mais doivent leur être proposées. Les nouvelles interventions mini-invasives telles que la «Fistula Laser Closure» (FiLaC) ou la «Video Assisted Anal Fistula Therapy» (VAAFT) montrent de bons résultats dans les analyses rétrospectives, mais il n’existe aucune étude prospective.
Littérature:
1 Roda G et al.: Crohn‘s disease. Nat Rev Dis Primers 2020; 6: 22 2 Unger LW et al.: Mesenteric granulomas independently predict long-term risk of surgical recurrence in Crohn‘s disease. Colorectal Dis 2020; 22: 170-7 3 Atia O et al.: Improved outcomes of paediatric and adult Crohn‘s disease and association with emerging use of biologics - a nationwide study from the Epi-IIRN. J Crohns Colitis 2022; 16: 778-85 4 Satsangi J et al.: The Montrea l classification of inflammatory bowel disease: controversies, consensus, and implications. Gut 2006; 55: 749-53 5 Torres J et al.: Crohn‘s disease. Lancet 2017; 389: 1741-55 6 Adamina M et al.: ECCO Guidelines on Therapeutics in Crohn‘s Disease: Surgical Treatment. J Crohns Colitis 2020; 14: 155-68 7 Geboes K et al.: Crohn‘s disease of the esophagus. J Clin Gastroenterol 1986; 8: 31-7 8 Legge DA et al.: Roentgenologic features of regional enteritis of the upper gastrointestinal tract. Am J Roentgenol Radium Ther Nucl Med 1970; 110: 355-60 9 Isaacs KL: Upper gastrointestinal tract endoscopy in inflammatory bowel disease. Gastrointest Endosc Clin N Am 2002; 12: 451-62 10 Unger LW, Riss S: Chirurgische Therapie der Crohn-Krankheit des Dick- und Mastdarms. coloproctology 2023; 45: 285-91 11 Unger LW et al.: Outcome of no oral antibiotic prophylaxis and bowel preparation in Crohn‘s diseases surgery. Wien Klin Wochenschr 2019; 131: 113-9 12 Kristo I et al.: Minimal-invasive approach for penetrating Crohn‘s disease is not associated with increased complications. Surg Endosc 2016; 30: 5239-44 13 Ponsioen CY et al.: Laparoscopic ileocaecal resection versus infliximab for terminal ileitis in Crohn‘s disease: a randomised controlled, open-label, multicentre trial. Lancet Gastroenterol Hepatol 2017; 2: 785-92 14 Stevens TW et al.: Laparoscopic ileocaecal resection versus infliximab for terminal ileitis in Crohn‘s disease: retrospective long-term follow-up of the LIR!C trial. Lancet Gastroenterol Hepatol 2020; 5: 900-7 15 Scharitzer M et al.: Evaluation of Intestinal Fibrosis with (68)Ga-FAPI PET/MR Enterography in Crohn Disease. Radiology 2023; 307: e222389 16 Meima-van Praag EM et al.: Short-term anti-TNF therapy with surgical closure versus anti-TNF therapy in the treatment of perianal fistulas in Crohn‘s disease (PISA-II): a patient preference randomised trial. Lancet Gastroenterol Hepatol 2022; 7: 617-26 17 Wasmann KA et al.: Treatment of perianal fistulas in Crohn‘s disease, seton versus anti-TNF versus surgical closure following Anti-TNF [PISA]: a randomised controlled trial. J Crohns Colitis 2020; 14: 1049-56
Das könnte Sie auch interessieren:
Les conjugués anticorps-médicament ont le vent en poupe
Actuellement, de nombreux conjugués anticorps-médicament sont en cours d’évaluation dans le cancer du poumon. Qu’ils soient utilisés seuls ou en combinaison avec d’autres thérapies ...
Effets sur la santé ainsi que risques liés au travail posté et de nuit
Le travail posté et de nuit entraîne un risque accru de multiples problèmes de santé en raison de la perte de sommeil et de la désynchronisation circadienne. Il s’agit notamment de ...
Les défis des interfaces interdisciplinaires
Face à un éventail croissant d’options ciblées et immunothérapeutiques, les tests moléculaires sont de plus en plus au centre de l’attention dans les tumeurs gastro-intestinales. Des ...