Auswirkungen von muskuloskelettalen Infektionen auf die psychische Gesundheit
Autorin:
Dr.med. Katinka Wetzel
Fachärztin für orthopädische Chirurgie Psychologin
Fliegerärztliches Institut Swiss Air Force
Zürich
E-Mail: k.wetzel@unibas.ch
Muskuloskelettale Infektionen sind gefürchtete, schwerwiegende Komplikationen, die zu lebensbedrohlichen Zuständen werden können. Dies bedeutet für die Betroffenen neben den physischen Auswirkungen auch eine deutliche psychische Belastung. Die komplexe und herausfordernde Behandlung von Infektionen am Bewegungsapparat erfordert eine multidisziplinäre Herangehensweise, welche neben Infektiologen, Orthopäden und plastischen Chirurgen auch eine psychologische Begleitung und Unterstützung der Patienten benötigt, die daher fix, ähnlich wie bei onkologischen Patienten, in die bestehenden Behandlungsalgorithmen integriert werden sollten.
Keypoints
-
Muskuloskelettale Infektionen sind gefürchtete, schwerwiegende Komplikationen, die zu lebensbedrohlichen Zuständen werden können. Die Beeinträchtigung der psychischen Gesundheit bei diesen Krankheitsbildern wird oftmals unterschätzt.
-
Die grösste Beeinträchtigung der psychischen Gesundheit zeigte sich drei Monate nach Behandlungsbeginn.
-
Depressionen und Angstzustände waren zu Beginn der Behandlung am stärksten ausgeprägt.
-
Sechs Wochen nach Behandlungsbeginn erlebten die Patienten die höchste psychische Belastung durch die Symptome einer muskuloskelettalen Infektion.
-
Patienten mit PJI, FRI und DFS weisen unterschiedliche Verläufe in der Wahrnehmung ihres psychischen Wohlbefindens sowie der psychischen Symptombelastung auf.
-
Eine umfassende, bedarfsorientierte psychoorthopädische Betreuung und Begleitung sind somit erforderlich.
Die Bürde muskuloskelettaler Infektionen
Muskuloskelettale Infektionen stellen verheerende, teilweise lebensbedrohliche und für alle Beteiligten herausfordernde Komplikationen in der orthopädischen und traumatologischen Chirurgie dar. Sie sind verbunden mit langen und wiederholten Spitalaufenthalten, oftmals einer Vielzahl an chirurgischen Eingriffen, einer langen Antibiotikatherapie mit möglichen Nebenwirkungen, häufig ausgeprägten Schmerzen, Zeiten der Immobilität, teilweise andauerndem Funktionsverlust von Gliedmassen oder deren Verlust sowie möglichen dauerhaften Einschränkungen oder Behinderungen mit dann auch negativen sozioökonomischen Folgen. Somit stellen muskuloskelettale Infektionen mit ihren häufig fatalen Folgen eine hohe Belastung für den Patienten, seine Angehörigen, das Behandlungsteam und das Gesundheitssystem an sich dar.1–3
Dabei umfassen muskuloskelettale Infektionen eine Vielzahl an Krankheitsbildern von Prothesen-assoziierten Infekten (PJI) und Fraktur-assoziierten Infekten (FRI) über Osteomyelitiden und septische Arthritiden bis hin zum diabetischen Fuss-Syndrom (DFS). Die Häufigkeit dieser Infektionen hat in den letzten Jahrzehnten zugenommen, zudem treten sie bei medizinisch immer komplexeren Patienten auf. So sind beispielsweise mehr als 2% der Patienten mit einem Gelenkersatz von Prothesen-assoziierten Infektionen betroffen. Angesichts der zunehmenden Zahl von prothetischen Operationen sowie deren Durchführbarkeit auch bei Risikopatienten wird die Inzidenz von PJI weiter steigen.4–9
Zur Beherrschung und Behandlung von muskuloskelettalen Infektionen, insbesondere von PJI und FRI, wurden in den letzten Jahren standardisierte Diagnosekriterien sowie Behandlungsalgorithmen entwickelt und die Erkenntnis gewonnen, dass es für eine optimale Behandlung und Versorgung dieser komplexen Fälle multidisziplinärer Ansätze bedarf.10–13
Zur weiteren Verbesserung der Behandlung ist es ebenso essenziell, die psychischen Auswirkungen und Belastungen dieser Erkrankungen für die Betroffenen zu kennen und zu verstehen, wie sie selbst die physischen und psychischen Beeinträchtigungen erleben, um sie im Folgenden optimal begleiten und unterstützen zu können. Dadurch kann u.a. die notwendige Compliance gegenüber der oftmals langwierigen Behandlung einer muskuloskelettalen Infektion erhöht und somit das Gesamt-Outcome verbessert werden.
Prospektive Pilotstudie
Zur Eruierung der möglichen Auswirkungen muskuloskelettaler Infektionen auf die psychische Gesundheit führten wir erstmals eine prospektive Studie durch. Hierfür schlossen wir alle Patienten, die im Zentrum für muskuloskelettale Infektionen des Universitätsspitals Basel im Zeitraum Juli 2020 bis März 2022 behandelt wurden, ein. Es wurden sogenannte Patient-Reported Outcome Measures (PROMs) zu Beginn der Behandlung sowie nach 6 Wochen, 3 Monaten und 12 Monaten durchgeführt. Die verwendeten Fragebogen sind in Tabelle 1 aufgelistet. Insgesamt wurden 213 Patienten in die Studie eingeschlossen (40,3% mit PJI, 15,5% mit FRI, 20,3% mit DFS sowie 24% mit anderen muskuloskelettalen Infektionen).
Psychische Gesundheit verschlechtert sich zeitversetzt zur physischen Gesundheit
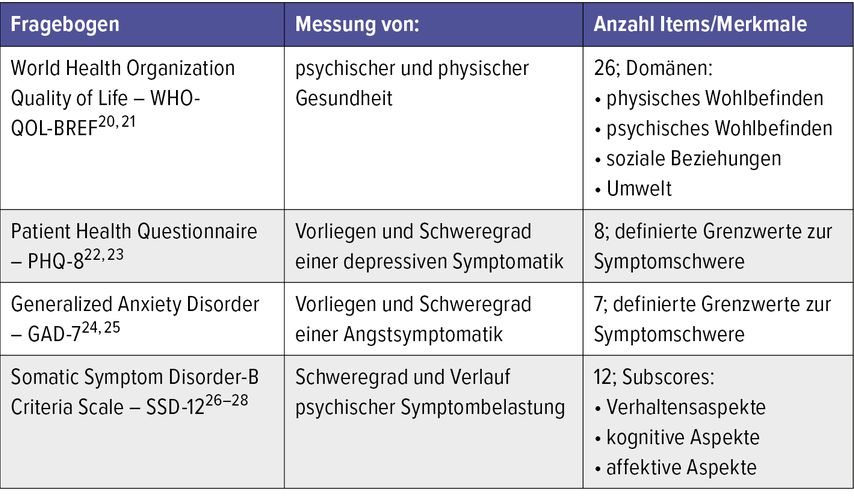
Es zeigte sich zum einen, dass alle Patienten mit einem muskuloskelettalen Infekt ihre physische Gesundheit 6 Wochen nach Behandlungsbeginn signifikant am schlechtesten bewerteten und ihr psychischen Wohlbefinden 3 Monate nach Behandlungsbeginn. Zum anderen sah man, dass die erlebten sozialen Beziehungen über die Zeit der Behandlung zunehmend schlechter eingeschätzt wurden (Abb. 1).
Abb. 1: Ergebnisse des WHOQOL-BREF: physisches, psychisches Wohlbefinden, soziale Beziehungen und Umwelt für alle Patienten im Behandlungsverlauf
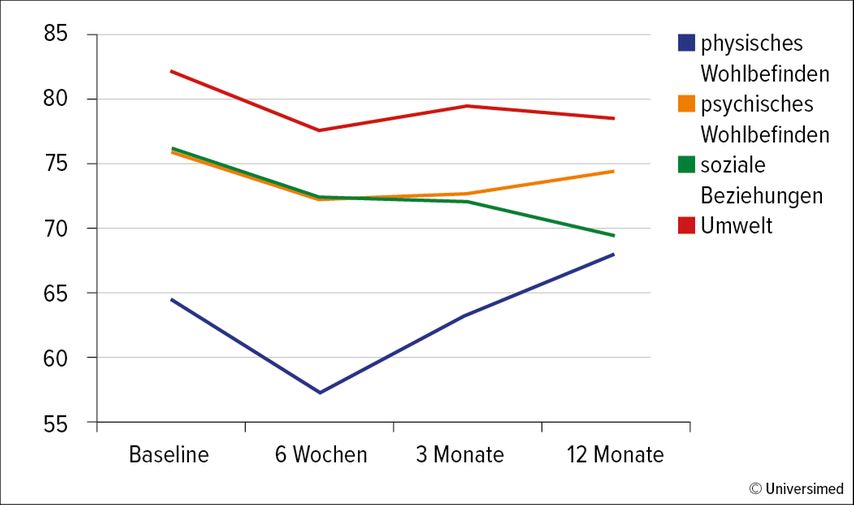
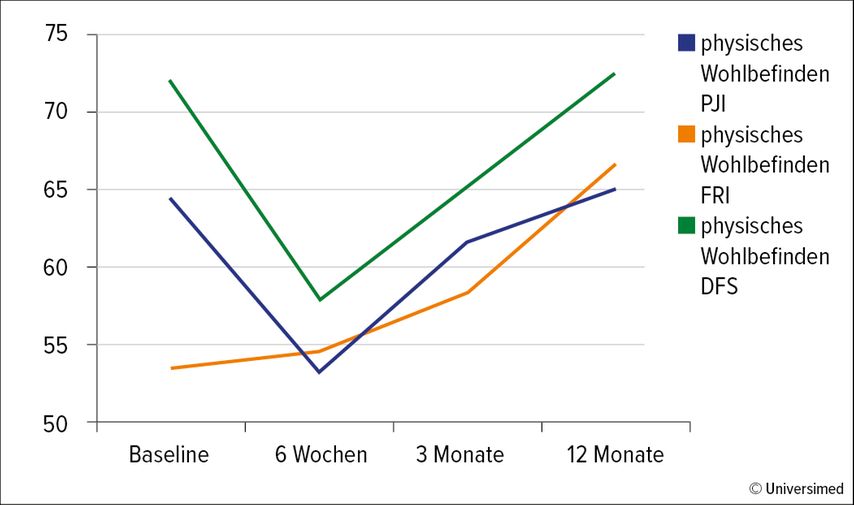
Betrachtete man die einzelnen Krankheitsbilder separat, so zeigte sich, dass Patienten mit PJI sowie DFS ihre physische Gesundheit ebenso 6 Wochen nach Behandlungsbeginn signifikant am schlechtesten erlebten, Patienten mit FRI hingegen erlebten eine zunehmende und kontinuierliche Verbesserung im Behandlungsverlauf. Das psychische Wohlbefinden wurde als zunehmend schlechter im Verlauf von Patienten mit PJI eingeschätzt, Patienten mit FRI erlebten auch hier eine zunehmende Verbesserung und Patienten mit DFS betrachteten ihre psychische Gesundheit am Ende der Behandlung besser als zu Beginn (Abb. 2 und 3).
Abb. 2: Ergebnisse des WHOQOL-BREF: physisches Wohlbefinden im Behandlungsverlauf für Patienten mit PJI, FRI und DFS
Abb. 3: Ergebnisse des WHOQOL-BREF: psychisches Wohlbefinden im Behandlungsverlauf für Patienten mit PJI, FRI und DFS
Zur weiteren Spezifizierung des psychischen Wohlbefindens erhoben wir ebenso mögliche depressive und auch Angstsymptome. Zu Beginn der Behandlung zeigten 14,6% aller Patienten eine mässige bis schwere depressive Symptomatik und 10,6% der Patienten eine mässige bis schwere Angstsymptomatik. Ein Jahr nach Behandlungsbeginn waren es nur noch 7,4% resp. 3% der Patienten.
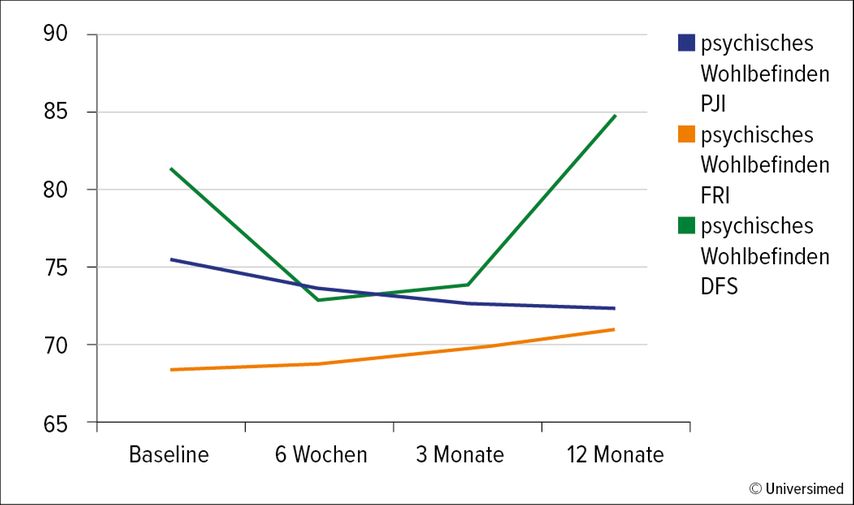
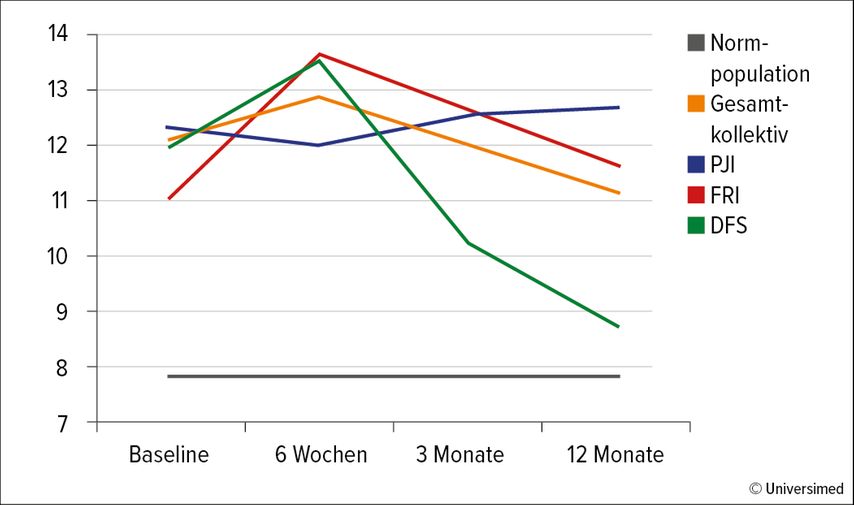
Ebenso erfassten wir mit dem SSD-12 die Sicht der Patienten auf ihre Symptome im Sinne der Wahrnehmung ihrer symptombezogenen Gedanken, Gefühle und Verhaltensweisen und damit der erlebten psychischen Beeinträchtigung resp. Belastung durch die Symptome einer muskuloskelettalen Infektion. Hier zeigte sich 6 Wochen nach Behandlungsbeginn die höchste psychische Symptombelastung. Den eindrücklichsten Verlauf zeigten Patienten mit DFS. Zu Beginn der Behandlung erlebten diese Patienten im Vergleich zur Normpopulation signifikant die grösste psychische Belastung durch ihre somatischen Symptome, mit einer Steigerung gen 6 Wochen, und schliesslich eine deutliche Verbesserung zum Zeitpunkt 12 Monate (Abb. 4). Zur Orientierung über die möglichen Verarbeitungsmechanismen der Patienten bezüglich ihrer erlebten psychischen Belastung erlaubt der SSD-12 die Erfassung kognitiver, behavioraler und affektiver Aspekte. In unserem Patientenkollektiv standen im Zeitraum Behandlungsbeginn bis 6 Wochen Verhaltensaspekte im Vordergrund der psychischen Belastung und im Zeitraum 6 Wochen bis 3 Monate kognitive Aspekte.
Abb. 4: Ergebnisse des SSD-12: psychische Symptombelastung im Behandlungsverlauf für alle Patienten, Patienten mit PJI, FRI und DFS
Fazit und Ausblick
Unsere prospektive Pilotstudie zur psychischen Gesundheit bei Patienten mit muskuloskelettalen Infektionen konnte zeigen, dass eine relevante Beeinträchtigung der psychischen Gesundheit besteht, die sich im Behandlungsverlauf verändert. So erleben die Betroffenen ihre physische Gesundheit 6 Wochen nach Behandlungsbeginn am schlechtesten. Zeitversetzt dazu wird das psychische Wohlbefinden 3 Monate nach Behandlungsbeginn am schlechtesten bewertet. Ebenso zeigten zu Behandlungsbeginn mehr Patienten depressive oder Angstsymptome und die psychische Symptombelastung wurde 6 Wochen nach Behandlungsbeginn am höchsten bewertet. Ähnliche Ergebnisse konnten auch andere Forschungsgruppen in jüngster Zeit für Patienten mit PJI zeigen.14–17 Für Patienten mit anderen muskuloskelettalen Infektionen liegen bis dato keine longitudinalen Studien vor.
Diese Ergebnisse zeigen die Relevanz der Beachtung psychischer Aspekte in der Behandlung und Begleitung von Patienten mit muskuloskelettalen Infektionen auf, um die Patientenversorgung und -behandlung weiter zu optimieren. Ähnlich wie bei Patienten mit Tumorerkrankungen, welche ebenso einschneidend und lebensbedrohlich sein können wie muskuloskelettale Infekte und bei denen die sogenannte psychoonkologische Begleitung schon lange etabliert ist,18,19 benötigen auch Patienten mit muskuloskelettalen Infekten eine derartige Unterstützung.
Somit sollten die bestehenden Behandlungsalgorithmen, welche aus chirurgischem Procedere und antibiotischer Therapie bestehen, um eine bedarfsorientierte psychoorthopädische Begleitung erweitert werden. Diese scheint in den ersten 3 Monaten der Behandlung am relevantesten zu sein mit Betonung einer Unterstützung in Bezug auf behaviorale Aspekte in den ersten 6 Wochen gefolgt von kognitiven Aspekten.
Diese psychoorthopädische Begleitung sollte nach ersten Erkenntnissen unserer Studie für die einzelnen Krankheitsbilder individualisiert erfolgen. So zeigen Patienten mit PJI, FRI und DFS unterschiedliche Verläufe in der Wahrnehmung ihres psychischen Wohlbefindens sowie der psychischen Symptombelastung mit dann auch möglichen anderen Notwendigkeiten/Bedürfnissen an psychischer Unterstützung und Begleitung.
Somit bedarf es weiterer prospektiver Studien zur Differenzierung der gefundenen Aspekte, insbesondere auch zu den Mechanismen der Krankheitsverarbeitung und allfälligen Coping-Mechanismen, wie auch einer dezidierteren Betrachtung der einzelnen Krankheitsbilder und deren Behandlungsalgorithmen, beispielsweise DAIR vs. einzeitigen Prothesen-/Implantat-Wechsel vs. zweizeitigen Prothesen-/Implantat-Wechsel vs. suppressive Therapie usw.
Literatur:
1 Alt V, Giannoudis PV: Musculoskeletal infections - a global burden and a new subsection in injury. Injury 2019; 50(12): 2152-3 2 Malizos KN: The burden of bone and joint infections: a growing demand for more resources. JBone Joint Surg Am 2017; 99(5): e20 3 Poultsides LA et al.: The socioeconomic impact of musculoskeletal infections. J Bone Joint Surg Am 2010; 92(11): e13 4 Kurtz SM et al.: Are we winning or losing the battle with periprosthetic joint infection: trends in periprosthetic joint infection and mortality risk for the Medicare population. J Arthroplasty 2018; 33(11): 3238-45 5 Marang-van de Mheen PJ et al.: Variation in prosthetic joint infection and treatment strategies during 4.5 years of follow-up after primary joint arthroplasty using administrative data of 41,397 patients across Australian, European and United States hospitals. BMC Musculoskelet Disord 2017; 18(1): 207 6 McMaster Arthroplasty Collaborative: Incidence and predictors of prosthetic joint infection following primary total knee arthroplasty: a 15-year population-based cohort study. J Arthroplasty 2022; 37(2): 367-72.e1 7 McMaster Arthroplasty Collaborative: Risk factors for periprosthetic joint infection following primary total hip arthroplasty: a 15-year, population-based cohort study. J Bone Joint Surg Am 2020; 102(6): 503-9 8 Premkumar A et al.: Projected economic burden of periprosthetic joint infection of the hip and knee in the United States. J Arthroplasty 2021; 36(4): 1484-9.e3 9 Schwartz AM et al.: Projections and epidemiology of revision hip and knee arthroplasty in the United States to 2030. J Arthroplasty 2020; 35(Suppl 1): S79-85 10 Zimmerli W et al.: Prosthetic-joint infections. N Engl J Med 2004; 351(16): 1645-54 11 Trampuz A, Zimmerli W: Prosthetic joint infections: update in diagnosis and treatment. Swiss Med Wkly 2005; 135(17-18): 243-51 12 McNally M et al.: Definition and diagnosis of fracture-related infection. EFORT Open Rev 2020; 5(10): 614-9 13 Depypere M et al.: Fracture-related infection. Nat Rev Dis Primers 2022; 8(1): 67 14 Walter N et al.: Healing beyond the joint: addressing mental health in periprosthetic joint infection in a prospective longitudinal study. J Psychosom Res 2024; 177(1): 111559 15 Lueck E et al.: The psychological burden of a two-stage exchange of infected total hip and knee arthroplasties. JHealth Psychol 2022; 27(2): 470-80 16 Moore AJ et al.: Deep prosthetic joint infection: a qualitative study of the impact on patients and their experiences of revision surgery. BMJ Open 2015; 5(12): e009495 17 Knebel C et al.: Peri-prosthetic joint infection of the knee causes high levels of psychosocial distress: a prospective cohort study. Surg Infect (Larchmt) 2020; 21(10): 877-83 18 Seitschek D et al.: Psychoonkologie – Bestandteil einer umfassenden onkologischen Behandlung [Psychooncology-part of a comprehensive oncological treatment]. Wien Med Wochenschr 2023; 173(9-10): 206-8 19 Lang-Rollin I, Berberich G: Psycho-oncology. Dialogues Clin Neurosci 2018; 20(1): 13-22 20 Development of the World Health Organization WHOQOL-BREF quality of life assessment. The WHOQOL Group. Psychol Med 1998; 28(3): 551-8 21 Skevington SM et al.; WHOQOL Group: The World Health Organization’s WHOQOL-BREF quality of life assessment: psychometric properties and results of the international field trial. A report from the WHOQOL group. Qual Life Res 2004; 13(2): 299-310 22 Kroenke K et al.: The PHQ-8 as a measure of current depression in the general population. J Affect Disord 2009; 114(1-3): 163-73 23 Kroenke K et al.: The Patient Health Questionnaire Somatic, Anxiety, and Depressive Symptom Scales: a systematic review. Gen Hosp Psychiatry 2010; 32(4): 345-59 24 Löwe B et al.: Validation and standardization of the Generalized Anxiety Disorder Screener (GAD-7) in the general population. Med Care 2008; 46(3): 266-74 25 Toussaint A et al.: Sensitivity to change and minimal clinically important difference of the 7-item Generalized Anxiety Disorder Questionnaire (GAD-7). J Affect Disord 2020; 265: 395-401 26 Toussaint A et al.: Development and validation of the Somatic Symptom Disorder-B Criteria Scale (SSD-12). Psychosom Med 2016; 78(1): 5-12 27 Toussaint A et al.: The Somatic Symptom Disorder - B Criteria Scale (SSD-12): factorial structure, validity and population-based norms. J Psychosom Res 2017; 97: 9-17 28 Löwe B et al.: Somatic symptom disorder: a scoping review on the empirical evidence of a new diagnosis. Psychol Med 2022; 52(4): 632-48
Das könnte Sie auch interessieren:
Therapie der Patellaluxation
Die Inzidenz der Patellaluxation liegt zwischen 2 und 77 pro 100000 Menschen und ist eine der häufigsten Verletzungen des Kniegelenks. Vor allem junge Menschen zwischen 10 und 20 Jahren ...
Instabilität der Schulter und des Ellbogens im Wachstumsalter
Gelenksinstabilität der Schulter und des Ellbogens gelten immer noch als komplizierte Themen und haben eine relevante Dunkelziffer, ganz besonders bei Patient:innen im Wachstumsalter. Es ...
Die Tibiaplateaufraktur: aktuelle Entwicklungen und Behandlungsstrategien
Tibiaplateaufrakturen stellen aufgrund ihrer oft komplexen Frakturmorphologie und der damit verbundenen hohen Anforderungen an die operative Versorgung nach wie vor eine Herausforderung ...