Hämatologie & Covid-19: internationale Daten
Autoren:
Prim. Univ.-Prof. Dr. Felix Keil
Dr. Michael Panny
Dr. Michael Leiner
3. Medizinische Abteilung
Hämatologie & Onkologie
Hanusch-Krankenhaus der OEGK, Wien
E-Mail: felix.keil@oegk.at
Die Covid-19-Pandemie schlug international hohe Wellen. Daher wurde auf dem Jahreskongress der American Society of Hematology (ASH) 2020 das spezielle Thema „Hämatologische Malignome und Covid-19“ ausführlich abgedeckt. Besonders interessant waren die Aspekte Komorbiditäten, Einfluss der Blutgruppe, Sinn einer Plasmatherapie, Thromboserisiko und Antikoagulation, Mortalitätsrisiko sowie die Bedeutung von Tests im hämatologischen Setting.
Keypoints
-
Eine Erkrankung an Covid-19 kann bei schweren hämatologischen Malignomen die Therapie der Grunderkrankung einschränken.
-
In den internationalen Studien ist die Mortalitätsrate hämatologischer Patienten mit Covid-19 mit etwa 30% beschrieben.
-
Bezüglich der AB0-Blutgruppe und des Rhesusfaktors (D-Antigen) konnte bisher kein Einfluss auf den Verlauf von Covid-19 festgestellt werden.
-
In einzelnen Fällen kann Rekonvaleszentenplasma die Viruslast senken. Allerdings zeigte sich kein positiver Einfluss auf die Mortalität.
-
Das Auftreten von Thrombosen bei hospitalisierten Covid-19-Patienten ist mit einer höheren Mortalität assoziiert. Das Mortalitätsrisiko kann durch die Gabe einer Antikoagulation in prophylaktischer oder therapeutischer Dosis gesenkt werden.
Mortalitätsrisiko bei hämatologischen Komorbiditäten
635 Patienten aus 14 Zentren in vier lateinamerikanischen Ländern mit der Diagnose einer akuten (myeloischen oder lymphatischen) Leukämie unter aktiver Therapie wurden von Dr. Roberta Demichelis in Hinblick auf Therapiemodifikationen und Mortalität ausgewertet.1 Hierbei besteht die Herausforderung, dass wir nicht abwarten können und notfalls gezwungen sind, Covid-19 und akute Leukämie gleichzeitig zu behandeln, was auch logistische Probleme aufwirft.
Im gesamten Kollektiv erkrankten 83 Patienten an Covid-19, die Mortalität bei diesen Patienten betrug 37%. Eine Covid-19-bedingte Therapiemodifikation fand bei 40,8% der Patienten statt. Die Schlussfolgerung aus diesem Register ist, dass Covid-19 zu erheblichen Änderungen in der Standardbehandlung einer akuten Leukämie führte (Verzögerung, Wechsel des Therapieregimes, Dosisreduktion). Mehr als ein Drittel der Patienten mit akuter Leukämie und Covid-19-Erkrankung starben.
Bei der Ecovidehe-Multicenterstudie handelt es sich um eine Analyse von 491 Patienten mit hämatologischen Neoplasien aus 19 spanischen Zentren, die an Covid-19 erkrankten („HEMATOCOVID patients“).2 Die Patienten wurden in Hinblick auf den Covid-19-Schweregrad und prognostische Faktoren untersucht. Die häufigsten hämatologischen Erkrankungen im Kollektiv waren lymphoide Malignome (53,8%), rund die Hälfte der Patienten befand sich unter aktiver Therapie. Eine stationäre Behandlung war bei rund 90% der Patienten erforderlich – das entspricht auch unserem Vorgehen am Hanusch-Krankenhaus, behandlungsbedürftige Patienten stationär aufzunehmen. Ein kleinerer Teil (6,3%) musste auf die Intensivstation verlegt werden. Die Mortalität betrug 36%. Risikofaktoren für einen letalen Verlauf waren Alter >70 Jahre, Eastern Co-operative Oncology Group (ECOG) Performance Status ≥2, niedrige Lymphozyten- und Thrombozytenzahlen, über den Normwert erhöhte Laktatdehydrogenase (LDH) und C-reaktives Protein (CRP) >11mg/dl. Die Autoren zogen den Schluss, dass SARS-CoV-2-Infektionen bei hämatologisch erkrankten Patienten erschwerte Verläufe nehmen und eine höhere Mortalitätsrate nach sich ziehen.
Von Dr. William A. Wood stammt eine Untersuchung mit 250 Patienten aus 74 weltweit lokalisierten Standorten, die in das ASH Research Collaborative COVID-19 Registry for Hematology eingetragen wurden.3 Diese Patienten wurden hinsichtlich des Mortalitätsrisikos aufgrund einer Covid-19-Infektion analysiert, und zwar in Abhängigkeit von Alter, Krankheitsstatus, Art des Malignoms und Krebstherapie.
Die häufigsten Malignitäten waren akute Leukämie (33%), Non-Hodgkin-Lymphome (27%) und Myelom oder Amyloidose (16%). Die Mortalität im untersuchten Kollektiv betrug 28%. Bei Patienten mit vom Behandler eingeschätzter Prognose von weniger als 12 Monaten bzw. bei Patienten mit rezidivierter/refraktärer Erkrankung lag der Anteil an mittelgradiger/schwerer Covid-19-Erkrankung und Tod höher.
Die Schlussfolgerung auch dieser Untersuchung war, dass Covid-19 bei Patienten mit hämatologischen Malignomen mit einer signifikanten Mortalität einhergeht.
AB0-Blutgruppe
In einer retrospektiven Analyse wurden knapp 1500 Patienten aus dem Großraum Detroit (Michigan, USA) bezüglich einer Assoziation zwischen AB0-Blutgruppen und Schweregrad der Erkrankung bzw. Mortalität bei hospitalisierten Covid-19-Patienten untersucht.4 469 Patienten benötigten eine Behandlung durch die Intensivstation, 370 von ihnen wurden intubiert. 411 Patienten (rund 28%) starben.
Im Ergebnis zeigt sich, dass AB0-Blutgruppen und Rhesusfaktor (D-Antigen) nicht mit der Aufnahme auf der Intensivstation, der Intubation und der Mortalität assoziiert waren (p=0,72). Mit Mortalität assoziiert waren jedoch Alter, Ethnie (Kaukasier vs. Afroamerikaner), männliches Geschlecht und COPD. Die Daten entsprechen unseren Erfahrungen dahingehend, dass die Mortalität auf der Intensivstation bei über 65-Jährigen signifikant ansteigt. Weitere Risikofaktoren (univariate Analyse) waren koronare Herzerkrankung (KHK), COPD und Adipositas (BMI >30), die ja per se eine chronische Inflammation induziert. Man kann zusammenfassen, dass es keine Blutgruppe gibt, die mit einem schlechteren Verlauf assoziiert wäre.
Therapie mit Rekonvaleszentenplasma
Moayed et al. publizierten die Ergebnisse von 16 kritisch erkrankten Patienten mit Covid-19, einschließlich Patienten mit hämatologischen Malignomen, die mit Rekonvaleszentenplasma behandelt wurden.5 Alle eingeschlossenen Patienten erfuhren nach der Infusion von Rekonvaleszentenplasma eine stetige Verbesserung der Oxygenierungswerte. Lediglich ein Patient starb aufgrund fortschreitender Komorbiditäten. Es gab eine starke Korrelation zwischen der frühen Rekonvaleszentenplasma-Infusion und der klinischen Verbesserung (signifikant für die Korrelation zwischen der Zeit vom Beginn der Erkrankung bis zur Infusion mit Rekonvaleszentenplasma und der Zeit von der Infusion bis zur Sauerstoffunabhängigkeit oder Entlassung). Rekonvaleszentenplasma scheint also bei Covid-19 sicher und wirksam zu sein. Allerdings ist der Datensatz mit 16 Patienten begrenzt und klinische Studien wurden daher als notwendig erachtet.
Eine solche randomisierte Studie, publiziert im „New England Journal of Medicine“, untersuchte Rekonvaleszentenplasma bei hospitalisierten Patienten mit Covid-19-bedingter schwerer Pneumonie.6 228 der eingeschlossenen Patienten bekamen die Infusion mit Rekonvaleszentenplasma, 105 Patienten Placebo, mit dem Ergebnis, dass das Plasma keinen nachweisbaren Effekt hatte. Es gab nach 30 Tagen keinen signifikanten Unterschied in Hinblick auf die Verteilung der klinischen Ergebnisse zwischen den Patientengruppen, mit einer in beiden Gruppen vergleichbaren Mortalitätsrate von rund 11%. Nebenwirkungen waren in beiden Gruppen ähnlich verteilt.
Unsere eigenen Erfahrungen zeigen, dass Rekonvaleszentenplasma wirksam sein kann und die Viruslast senkt. Eine dauerhafte Virusclearance konnten wir allerdings nicht beobachten, sodass wir Rekonvaleszentenplasma nur bei sehr selektionierten Patienten anwenden.
Thrombotische Ereignisse
Erhöhtes Risiko
Beim Covid-19 and Cancer Consortium (CCC19) Registry handelt es sich um eine retrospektive internationale Kohortenstudie mit 3914 hospitalisierten Patienten mit Krebs und Covid-19, in der die Inzidenz von und Risikofaktoren für venöse Thromboembolien (VTE) und Lungenembolien untersucht wurden. Ang Li präsentierte beim ASH 2020 eine Auswertung der Daten, die zeigte, dass die Gesamtinzidenz an venösen Thromboembolien und Lungenembolien 9,3% bzw. 5,2% betrug (in derUntergruppe der Patienten auf Intensivstationen: 13,4% bzw. 7,9%).7 Patienten, die entweder auf der Intensivstation aufgenommen wurden oder kürzlich eine Krebstherapie erhielten, hatten ein mittleres Embolierisiko von 11,0%, während Patienten auf der Intensivstation mit kürzlich erfolgter Krebstherapie mit 16,7% das höchste Embolierisiko aufwiesen. Daraus lässt sich folgern, dass Patienten mit kürzlich erfolgter Krebstherapie, einer aktiven Erkrankung mit VTE-Hochrisikocharakteristika und der Aufnahme auf der Intensivstation ein erhöhtes Risiko für eine venöse Thromboembolie und Lungenembolie haben, wobei eine Antikoagulation/Antithrombozytentherapie vor der Aufnahme das Risiko verringern kann.
Antikoagulation: prophylaktische vs. therapeutische Dosierung
Von Surbhi Warrior stammt eine retrospektive Analyse anhand 1265 stationärer Covid-19-Patienten zum Einfluss der prophylaktischen vs. therapeutische Antikoagulation auf die Mortalität.8 Im Ergebnis zeigt sich, dass die Mortalität unter den Patienten mit Covid-19 bei Vorliegen einer Thrombose signifikant höher ist als bei Patienten ohne Thrombose (rund 32% vs. 10%, p<0,001). Patienten mit Lungenembolie hatten eine signifikant höhere Mortalität als Patienten mit nicht pulmonalen thrombotischen Ereignissen (18,0% vs. 13,7%, p=0,0412).
Schlussfolgerungen sind, dass Thrombosen bei hospitalisierten Covid-19-Patienten signifikant häufiger auftreten als bei hospitalisierten Patienten, die nicht an Covid-19 erkrankt sind. Die Mortalität ist im Vergleich zu Covid-19-Patienten ohne Thrombosen höher, die Prognose ist insbesondere bei Patienten mit Lungenembolie schlechter. Interessant ist, dass es keinen Unterschied in der Mortalität der Patienten gab, die vor der Thrombose eine prophylaktische vs. jene, die eine therapeutische Antikoagulation erhielten, allerdings handelt es sich hierbei um eine retrospektive Analyse. Die offene Frage ist, ob man vermehrt antikoagulieren soll? Wir selbst tendieren dazu, und zwar aufgrund der Nutzen-Risiko-Abwägung zwischen dem Auftreten von Pulmonalembolien und dem Risiko für potenzielle Blutungen. Von Filip Ionescu et al. stammt eine Untersuchung, die zeigt, dass höhere Antikoagulationsdosen mit einer verbesserten Prognose bei hospitalisierten Covid-19-Patienten einhergehen.9 Auch hier handelt es sich um eine retrospektive Untersuchung, eine multizentrische Kohortenstudie bei immerhin 3480 Covid-19-Patienten, die in acht Krankenhäusern in Michigan (USA) behandelt wurden. Untersucht wurde die Assoziation zwischen Hyperkoagulabilität und Covid-19-Schweregrad.
Es fand sich ein signifikanter Unterschied in der 25-Tage-Überlebenswahrscheinlichkeit in der therapeutischen vs. die prophylaktische Antikoagulationsgruppe (57,5% vs. 50,7%). Dabei war die Antikoagulation sowohl bei prophylaktischer als auch bei therapeutischer Dosierung mit einem reduzierten Mortalitätsrisiko assoziiert. Schwere Blutungen traten bei therapeutisch antikoagulierten Patienten häufiger (8,1%) auf als bei Patienten, die keine (5,5%) oder eine prophylaktische Antikoagulation (2,2%) erhielten. Die Schlussfolgerung ist, dass höhere Antikoagulansdosen mit einer geringeren Mortalität bei hospitalisierten Covid-19-Patienten verbunden sind. ICU-Patienten profitierten am meisten.
Bedeutung von Testergebnissen
Was bedeutet ein negativer Covid-19-Test mittels RT-PCR (Reverse-Transkriptase-Polymerase-Kettenreaktion) bei hämatologisch erkrankten Patienten? Niu et al. kommen in ihrer Arbeit zum Schluss, dass PCR-Tests bei Patienten mit hämatologischen Erkrankungen eine hohe Falsch-negativ-Rate mit hoher Mortalität aufweisen10 – auch wir haben solche Fälle schon beobachtet.
Die Analyse beinhaltet 29 Patienten mit hämatologischen Erkrankungen und klinisch dringendem Verdacht auf Covid-19 (erhöhtes CRP, Husten, Fieber, Zytopenie, radiologisch milchglasartige Verschattungen). 16 Patienten wurden mit nasopharyngealem RT-PCR-Test positiv getestet, 13 Patienten waren negativ. Die 13 PCR-negativen Patienten wurden mit CRISPR (Clustered Regularly Interspaced Short Palindromic Repeats) weitergetestet, mit dem Ergebnis, dass sieben Patienten Covid-19-positiv waren. Die Rate der falsch negativen RT-PCR-Testungen betrug in dieser Kohorte dementsprechend 29%.
Insgesamt starben neun der 29 Patienten. Wir selbst sehen Patienten, die vor allem, wenn sie unter immunsuppressiver Therapie stehen (z.B. R-CHOEP), zwischen PCR-Positivität und PCR-Negativität ondulieren. D.h., gerade bei Patienten der Hämatologie können diese Fallstricke auftreten. Eine PCR-Negativität kann auch täuschen – wie immer steigt die Aussagekraft mit der Sensitivität der Analyse.
Quelle:
62. Jahrestagung der American Society of Hematology,
5.–8. Dezember 2020, virtuell
Literatur:
1 Demichelis R et al.: ASH-Meeting 2020; Abstr. #746 2 De Ramón C et al.: ASH-Meeting 2020; Abstr. #312 3 Wood WA et al.: ASH-Meeting 2020; Abstr. #215 4 Ramo A et al.: ASH-Meeting 2020; Abstr. #104 5 Ibrahim M et al.: ASH-Meeting 2020; Abstr. #102 6 Simonovich VA et al.: N Engl J Med 2021; 384(7): 619-29 7 Li A et al.: ASH-Meeting 2020; Abstr. #204 8 Warrior S et al.: ASH-Meeting 2020; Abstr. #514 9 Ionescu F et al.: ASH-Meeting 2020; Abstr. #577 10 Niu A et al.: ASH-Meeting 2020; Abstr. #313
Das könnte Sie auch interessieren:
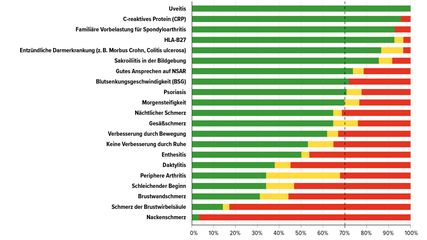
AxSpA: Kommunikation ist essenziell für gute Diagnosestellung und Therapie
Die axiale Spondyloarthritis (axSpA) präsentiert sich klinisch heterogen. Es treten sowohl muskuloskelettale Manifestationen auf als auch extramuskuloskelettale wie Uveitis, Psoriasis ...
Infektiologische Biomarker in der Hämatologie – was ist für wen sinnvoll?
Die Bestimmung verschiedener Biomarker spielt in der Infektionsabklärung invasiver Mykosen eine wichtige Rolle. Die Bewertung eines positiven Biomarkers bei Pilzinfektionen hängt von der ...
Heilung für das multiple Myelom?
Fortschritte des Wissens zur Pathogenese des multiplen Myeloms (MM) und die davon abgeleitete Entwicklung neuer Behandlungsformen haben zu einer signifikanten Steigerung des Überlebens ...